Одноплоскостный имплантат для пластики ткани - RU2679876C2
Код документа: RU2679876C2
Чертежи








Описание
Ссылки на смежные изобретения
Это частичное продолжение одновременно рассматриваемой заявки на патент США, принадлежащей одному и тому же правообладателю с серийным номером 13/443347, представленной 10 апреля 2012 года, которая включена посредством ссылки.
Область технического применения
Областью техники, к которой принадлежит настоящее изобретение, являются имплантируемые хирургические имплантаты для пластики ткани, в частности имплантируемые хирургические сетчатые имплантаты для использования в процедурах пластики грыжи.
Предпосылки создания изобретения
Пластика грыжи - это относительно простое хирургическое вмешательство, конечной целью которого является восстановление механической целостности стенки брюшной полости с помощью пластики дефекта мышечной стенки, в который выступают брюшина и, возможно, часть подлежащих внутренних органов. Существуют разные виды грыж, в том числе грыжи брюшной стенки, пупочные грыжи, послеоперационные грыжи, спортивные грыжи, бедренные грыжи и паховые грыжи, и к каждому из них применяется специальная процедура хирургической пластики. Считается, что большинство грыж возникает из-за слабости частей ткани брюшной стенки.
Провоцирующие факторы, такие как необычные движения или поднимание чрезвычайно тяжелых предметов, могут привести к чрезмерной нагрузке на слабые места в тканях брюшной стенки, что влечет за собой разделение или разрывы тканей и выступание участков брюшины и подлежащих внутренних органов, например кишечника, сквозь отделенные или разорванные части ткани. Эта слабость может быть вызвана многими факторами. Слабость брюшной стенки может быть врожденной или может быть связана со швами, оставшимися после хирургических вмешательств или троакарных отверстий. Другие факторы могут включать в себя травмы, генетическую предрасположенность или возраст.
Несмотря на то что каждое из обычно используемых традиционных хирургических вмешательств по коррекции или пластике различных видов грыж имеет свои особенности, все они сходны в том, что касается механической пластики. Как правило, выступание брюшины сквозь мышцы или дефект стенки брюшной полости образуют грыжевый мешок, который содержит подлежащие и выступающие внутренние органы. Грыжевый мешок разрезают и внутренние органы вдавливают назад в брюшную полость. Далее, как правило, вживляют имплантат, который укрепляет или восстанавливает ткань, например сетчатый имплантат, и фиксируют его в месте дефекта брюшной стенки. Аутологическая ткань быстро прорастает в сетчатый имплантат, обеспечивая пациенту надежное и устойчивое восстановление. В некоторых случаях пациентам желательно зашить или другим образом закрыть дефект без имплантата, хотя это обычно гораздо менее желательно для оптимального исхода.
Одним из распространенных видов грыж является грыжа брюшной стенки. Этот тип грыжи обычно возникает в стенке брюшной полости и может быть вызван рассечениями или проколами в прошлом или нагрузкой, которой подвергается участок слабой ткани. В зависимости от индивидуальных характеристик пациента и характера грыжи существует несколько видов пластики, которые может применить хирург для лечения таких грыж. В одной методике на дорсальной поверхности передней фасции мышц стенки брюшной полости имплантируют сетку-накладку. Другая методика предусматривает сетку-вкладку, при этом протезный материал пришивается к стенке брюшной полости и играет роль «мостика» для закрытия дефекта брюшной полости. Расположение протезной сетки позади прямой мышцы брюшной стенки известно как методика Ривза Стоппа, или подмышечная методика. В данной методике сетчатый имплантат располагают под мышцей брюшной стенки, но над брюшиной. Имплантацию сетки во внутрибрюшинное пространство осуществляют путем открытого или лапароскопического подхода. Сетку вводят в брюшную полость пациента через открытый передний разрез или через троакар и покрывают дефект. Далее хирург фиксирует сетчатый имплантат к стенке брюшной полости путем традиционной механической фиксации или швами, наложенными через всю толщину брюшной стенки. Существует большое количество устройств для такой механической фиксации, которые можно использовать в лапароскопической или открытой хирургии, например герниостеплеры. Внутрибрюшинное расположение сетки путем открытого доступа может быть желательной методикой пластики, когда слои стенки брюшной полости ослаблены и лапароскопический подход нежелателен. Расположение сетки таким методом создает некоторые своеобразные трудности, включая плохую видимость сетки при обращении и во время фиксации, плохую управляемость и недостаточную эргономичность существующих на данный момент продуктов. Сетчатые имплантаты для пластики, разработанные для внутрибрюшинного размещения, обычно требуют дополнительной обработки или дополнительного слоя, чтобы функционировать в качестве разделяющего ткань компонента и отделять брюшины от протезного слоя для пластики брюшной стенки, таким образом предотвращая или по существу замедляя формирование послеоперационных спаек. Добавление этого слоя может усложнить заживление раны из-за присутствия дополнительного слоя и его массы.
Хотя существуют имплантаты для открытой пластики грыжи брюшной стенки, с их использованием связаны известные недостатки. Такие недостатки включают в себя сложность в обращении с сеткой, плохую видимость при обращении с сеткой, во время ее имплантации и фиксации, недостаточную практичность и эргономичность в использовании лапароскопического инструмента и использование двух или более слоев сетки. Коммерчески доступные сетчатые имплантаты для данного применения обычно имеют по меньшей мере два слоя сетки или ткани с карманами или юбками для обеспечения фиксации к париетальной стенке через верхний слой или юбку. Также следует принимать во внимание, что сетки со множеством слоев представляют собой инородное тело с большей массой и, как правило, более дороги и сложны в производстве, чем однослойный сетчатый имплантат.
Соответственно, в данной области техники существует необходимость в новых имплантатах для пластики ткани, таких как имплантаты для пластики грыжи брюшной стенки, которые можно использовать в открытых хирургических вмешательствах и которые не требуют слоя сетки для крепления и фиксации и могут крепиться к ткани при помощи методики одной или множества корон.
Изложение сущности изобретения
Соответственно, раскрываются новые имплантаты для пластики ткани. Имплантаты для пластики ткани имеют по существу плоский или двухмерный элемент основания. Элементом основания предпочтительно является сетка. В элементе основания имеются отверстие и закрывающий элемент, связанный с отверстием. Элемент основания имеет верхнюю сторону и нижнюю сторону. Имплантат может иметь полимерный слой по меньшей мере на части по меньшей мере одной стороны элемента основания. Предпочтительно, чтобы сторона сетки, которая обращена к внутренним органам, имела полимерный слой, который покрывает по существу всю данную сторону. Имплантат для пластики ткани имеет биорассасывающийся барьерный противоспаечный элемент, прикрепленный вдоль краев к периферии нижней стороны элемента основания и образующий карман, к которому можно получить доступ через отверстие. Имплантаты для пластики ткани, представляющие предмет в соответствии с настоящим изобретением, особенно применимы для процедур открытой пластики грыжи, таких как пластика грыжи брюшной стенки, а также полезны для проведения других видов пластики тканей стенки тела.
Другим аспектом в соответствии с настоящим изобретением является способ пластики дефекта стенки тела, такого как грыжевой дефект, при открытом хирургическом вмешательстве с помощью вышеупомянутых имплантатов для пластики ткани.
Данные и другие аспекты и преимущества в соответствии с настоящим изобретением станут более понятными после изучения следующего описания и прилагаемых рисунков.
Краткое описание чертежей
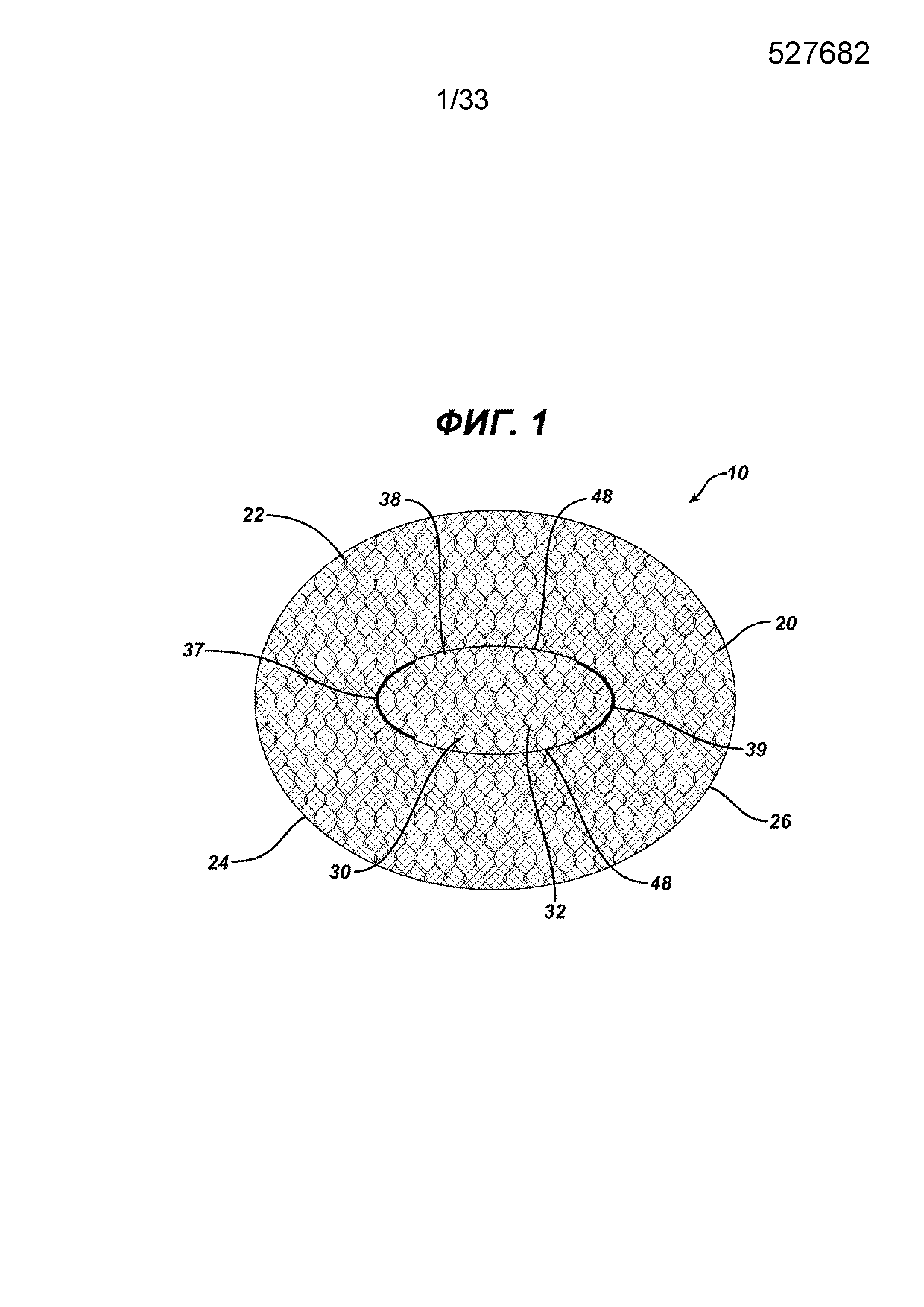
На ФИГ. 1 представлен вид в горизонтальной проекции варианта осуществления изобретенного одноплоскостного имплантата для пластики ткани; имплантат имеет элемент основания с отверстием и закрывающий элемент, установленный на верхней стороне основания над отверстием.
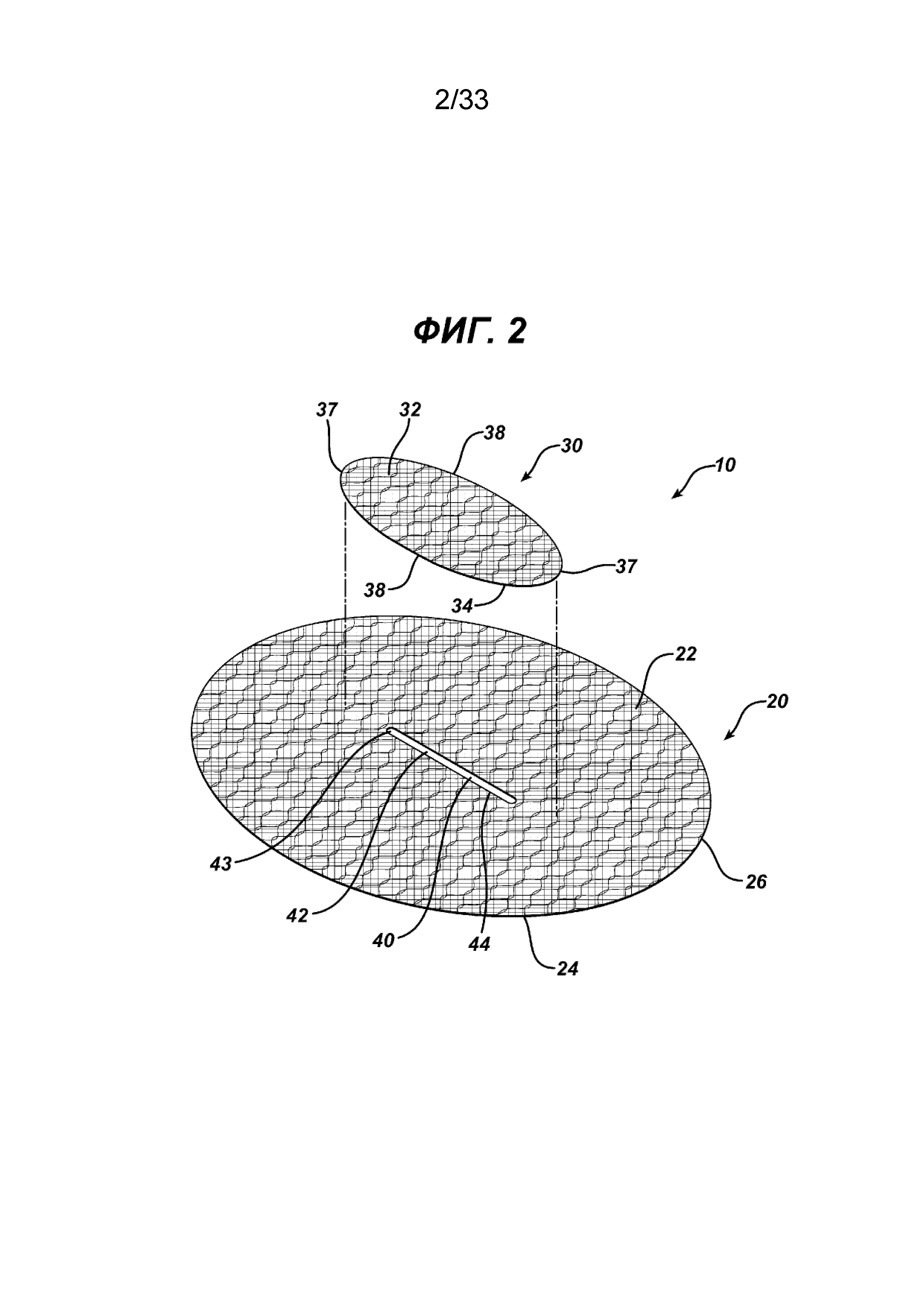
На ФИГ. 2 представлен вид в перспективе с пространственным разделением компонентов сетчатого имплантата, показанного на ФИГ. 1.
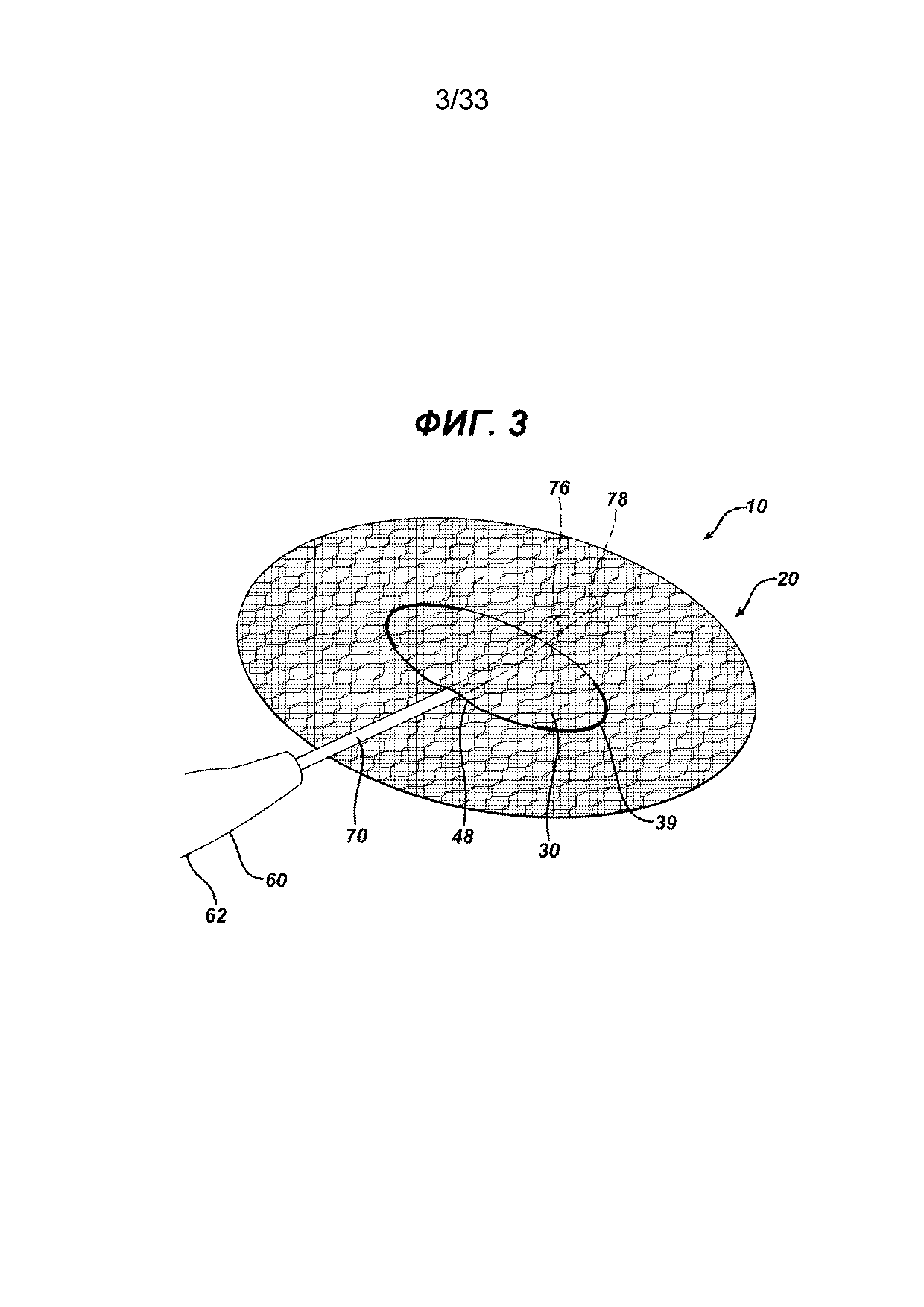
На ФИГ. 3 представлен хирургический герниостеплер с удлиненным стержнем, который частично вставлен под элемент клапана и сквозь отверстие элемента основания имплантата, показанного на ФИГ. 1; стержень инструмента имеет доступ к нижней стороне элемента основания.
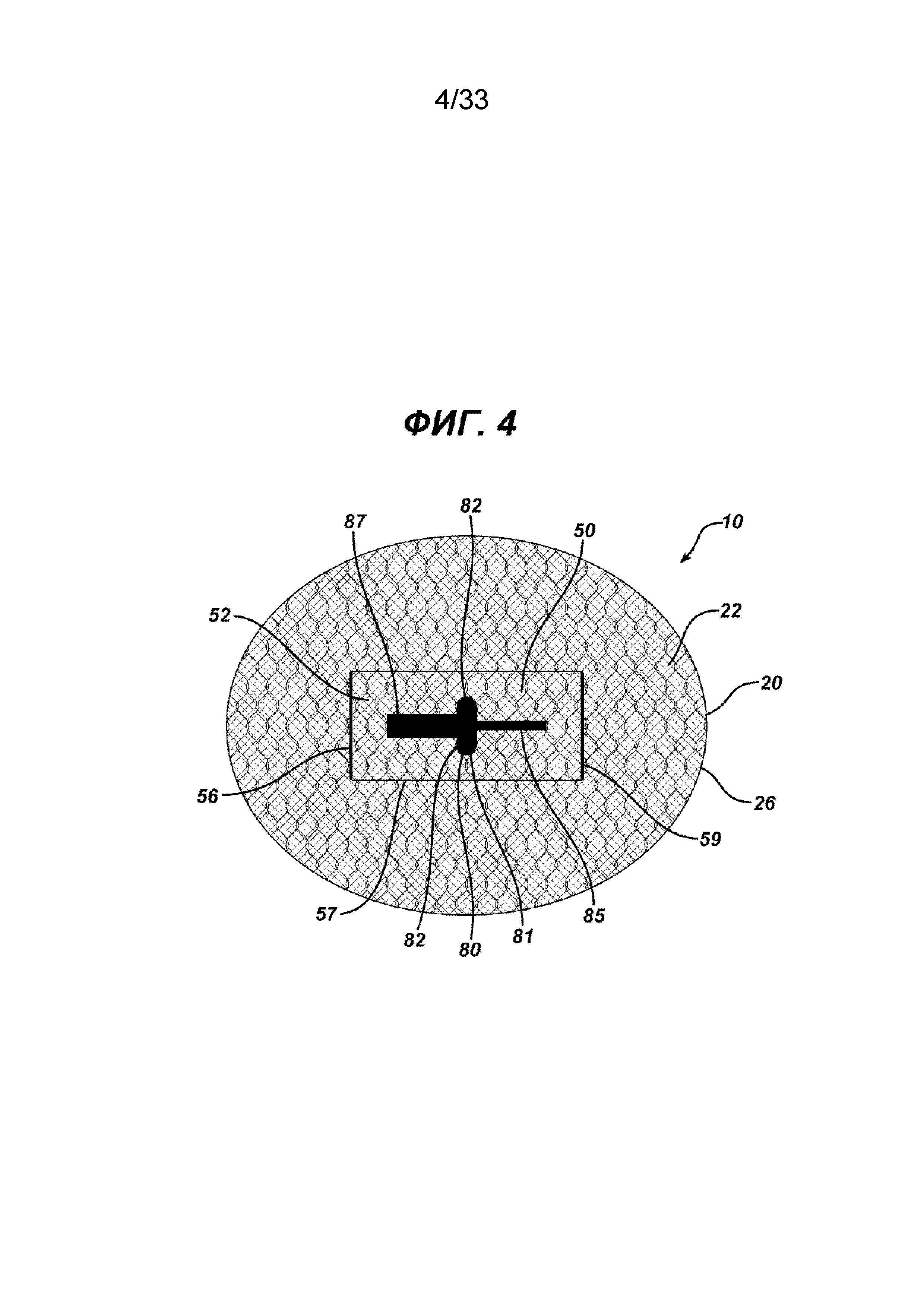
На ФИГ. 4 представлен вид в горизонтальной проекции имплантата для пластики ткани в соответствии с настоящим изобретением, сходного с имплантатом, который изображен на ФИГ. 1, но имеющего прямоугольный закрывающий элемент имплантата, соединенный вдоль его противоположных меньших сторон; закрывающий элемент имплантата имеет метку направления, помогающую хирургу правильно сориентировать имплантат во время операции.
На ФИГ. 5 представлен вид в перспективе с пространственным разделением компонентов, иллюстрирующий две половинки одного варианта осуществления имплантата для пластики ткани в соответствии с настоящим изобретением; две половинки соединены так, что они образуют сетчатый имплантат с откидными клапанами.
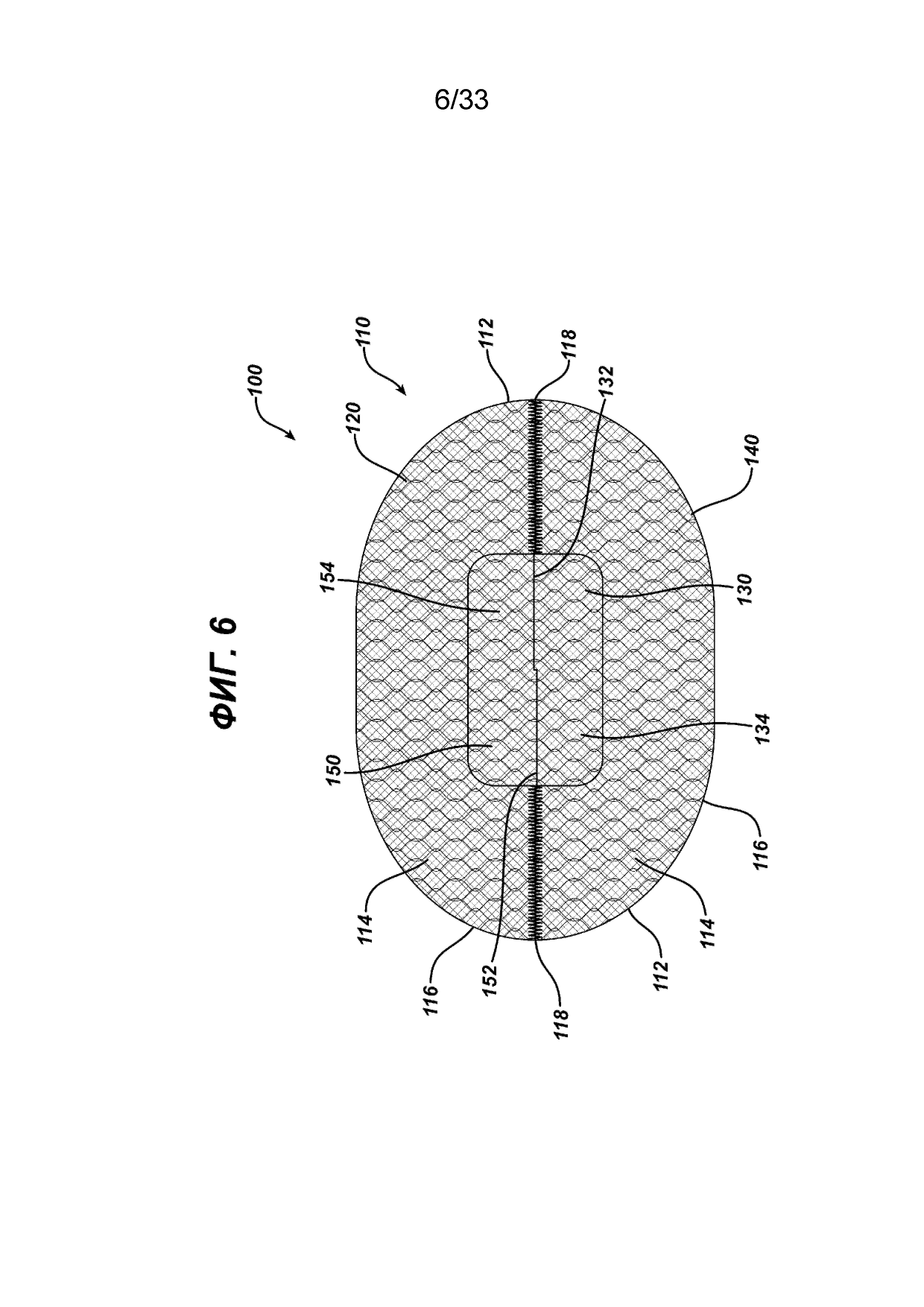
На ФИГ. 6 представлен вид в горизонтальной проекции имплантата для пластики ткани в соответствии с настоящим изобретением, полученного соединением двух половин, показанных на ФИГ. 5; клапаны находятся в исходном положении.
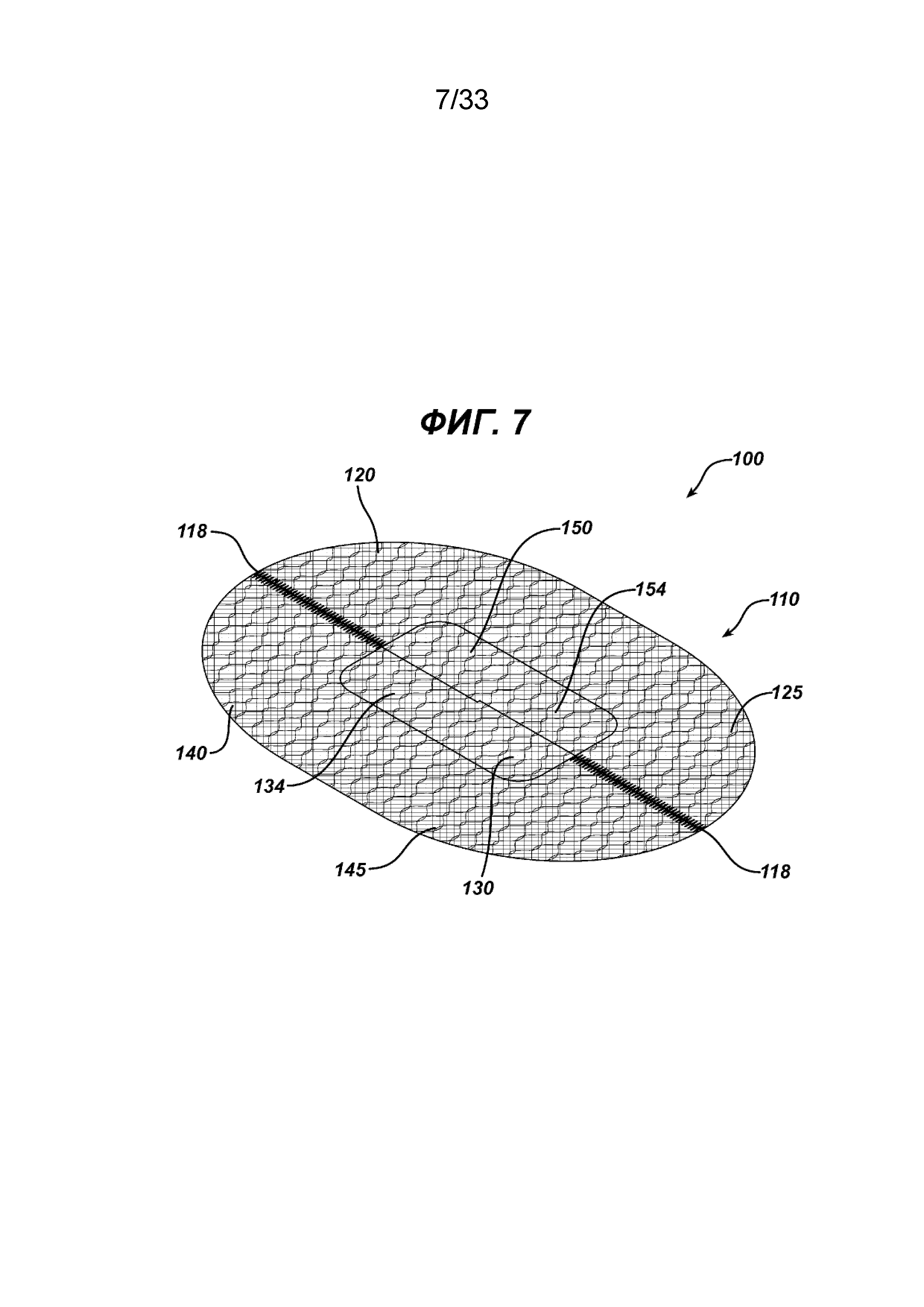
На ФИГ. 7 представлен вид в перспективе имплантата для пластики ткани, показанного на ФИГ. 6, клапаны находятся в исходном положении.
На ФИГ. 8 представлен вид в перспективе имплантата для пластики ткани, показанного на ФИГ. 7, на котором оба клапана показаны в положении кверху и раскрывают отверстие элемента основания, таким образом обеспечивая доступ через элемент основания.
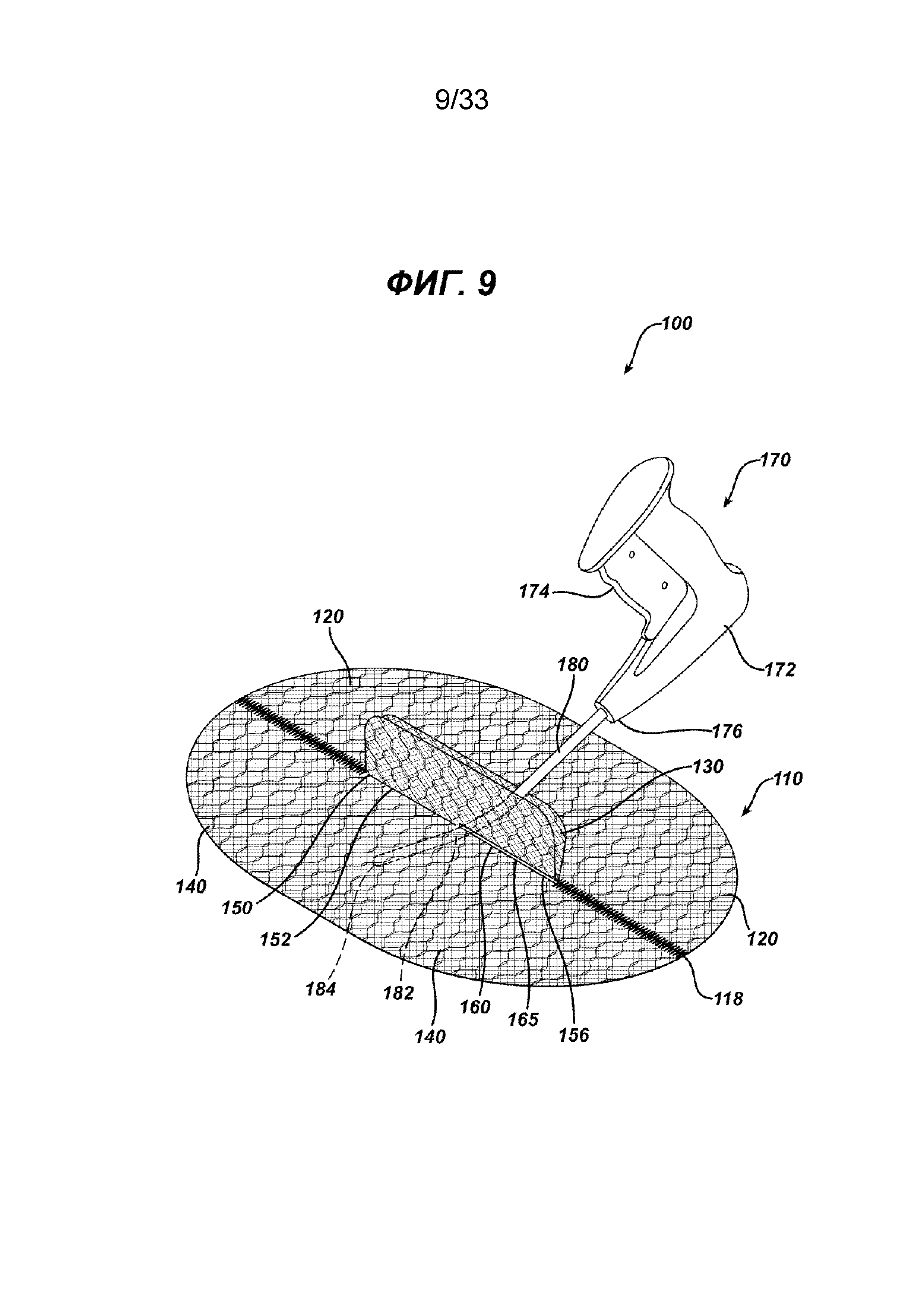
На ФИГ. 9 представлен имплантат для пластики ткани, показанный на ФИГ. 8, при этом изогнутый стержень хирургического герниостеплера частично введен сквозь отверстие элемента основания.
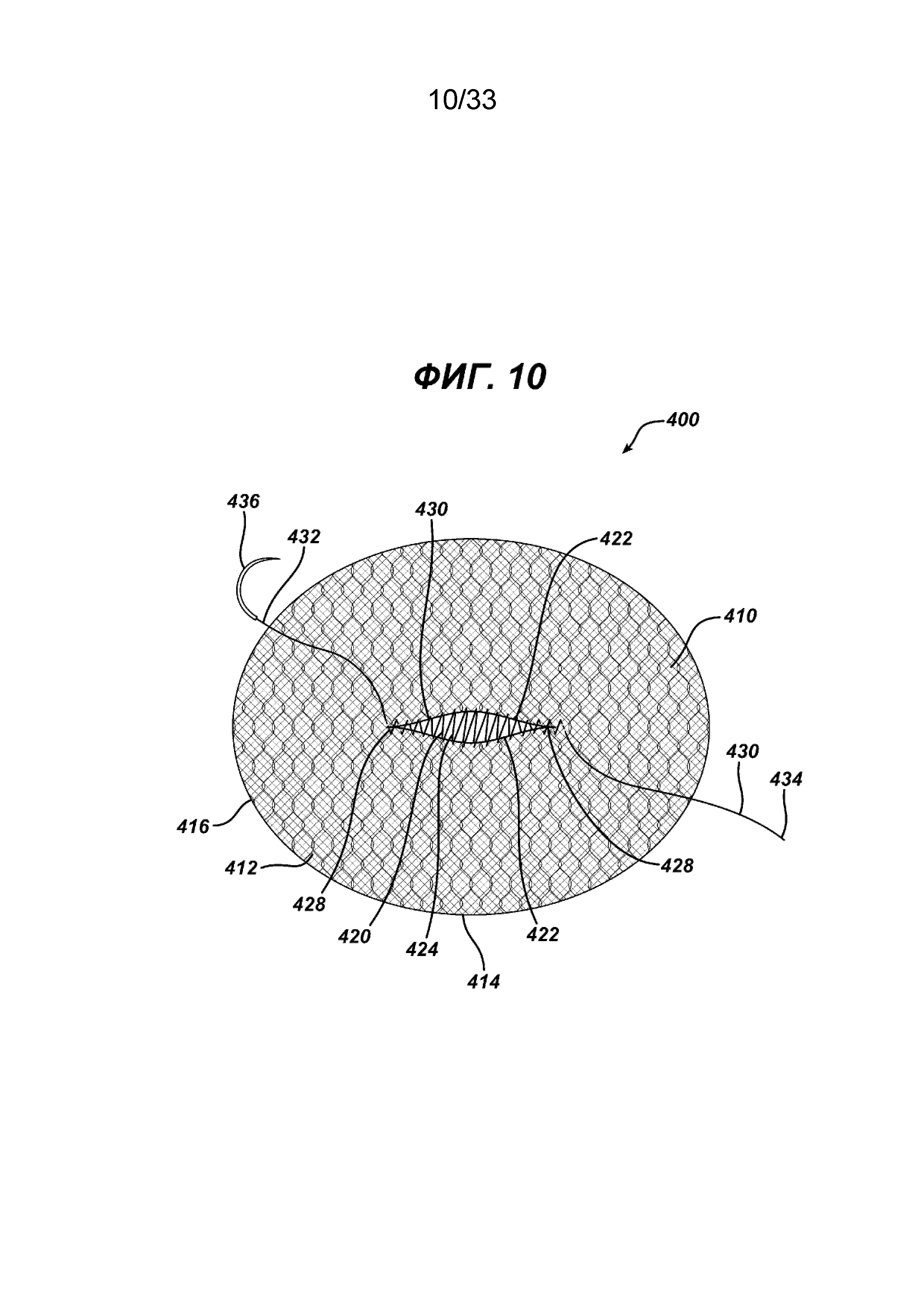
На ФИГ. 10 представлен еще один вариант осуществления изобретенного имплантата для пластики ткани, в котором сетчатый имплантат имеет отверстие с хирургической шовной нитью и хирургической иглой, установленными вокруг отверстия в конфигурации непрерывного матрацного шва.
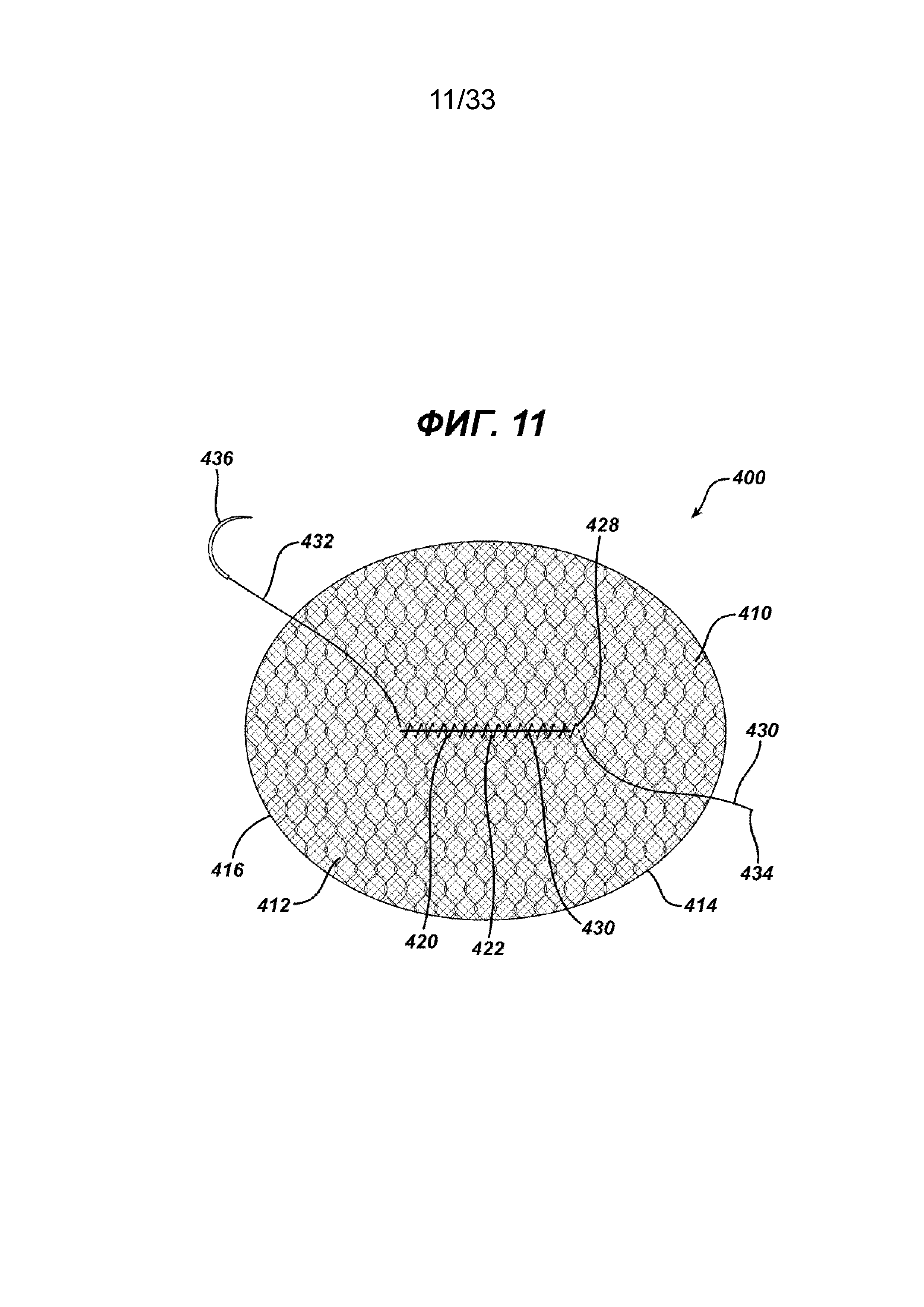
На ФИГ. 11 представлен имплантат для пластики ткани, показанный на ФИГ. 10, в котором отверстие закрывают путем натяжения нити после фиксации имплантата к париетальной стенке поверх грыжевого дефекта.
На ФИГ. 12 представлен вид в перспективе с пространственным разделением компонентов еще одного варианта осуществления изобретенного имплантата для пластики ткани в соответствии с настоящим изобретением, имплантат имеет верхний откидной клапан и нижний откидной клапан, установленные возле отверстия в элементе основания.
На ФИГ. 13 представлен вид в горизонтальной проекции сетчатого имплантата для пластики ткани, показанного на ФИГ. 13, на котором показаны откидные клапаны, установленные вокруг отверстия элемента основания, причем один откидной клапан смежен с нижней стороной элемента основания, а еще один откидной клапан смежен с верхней стороной элемента основания, и клапаны находятся в исходном положении.
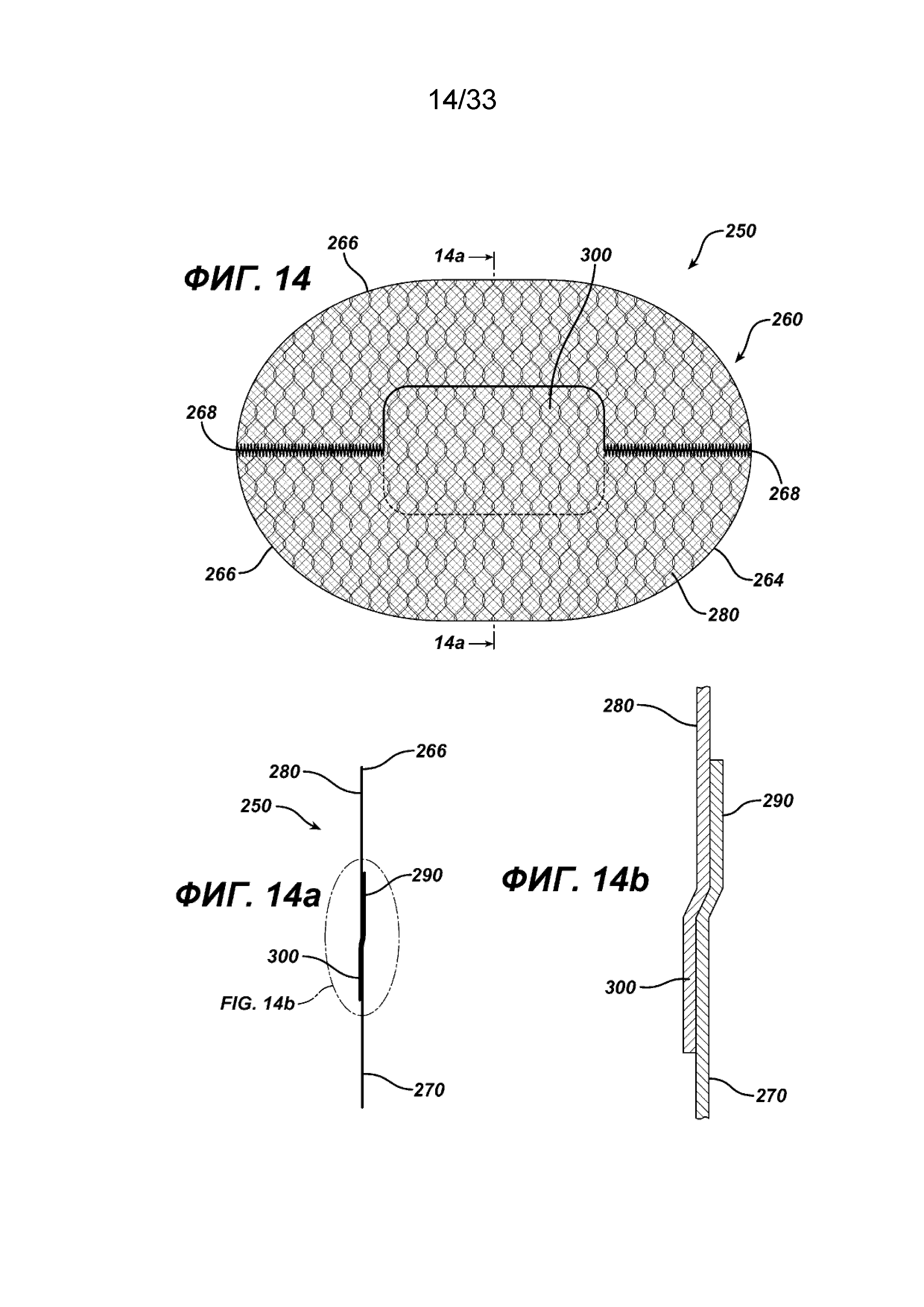
На ФИГ. 14 представлен вид в горизонтальной проекции предпочтительного варианта осуществления имплантата для пластики ткани в соответствии с настоящим изобретением, в котором имплантат имеет пару откидных клапанов.
На ФИГ. 14a представлен вид в поперечном сечении имплантата, показанного на ФИГ. 12, вдоль линии 14a-14a.
На ФИГ. 14b представлен увеличенный частичный вид поперечного сечения, показанного на ФИГ. 12а, на котором показаны клапаны, установленные вокруг отверстия элемента основания имплантата.
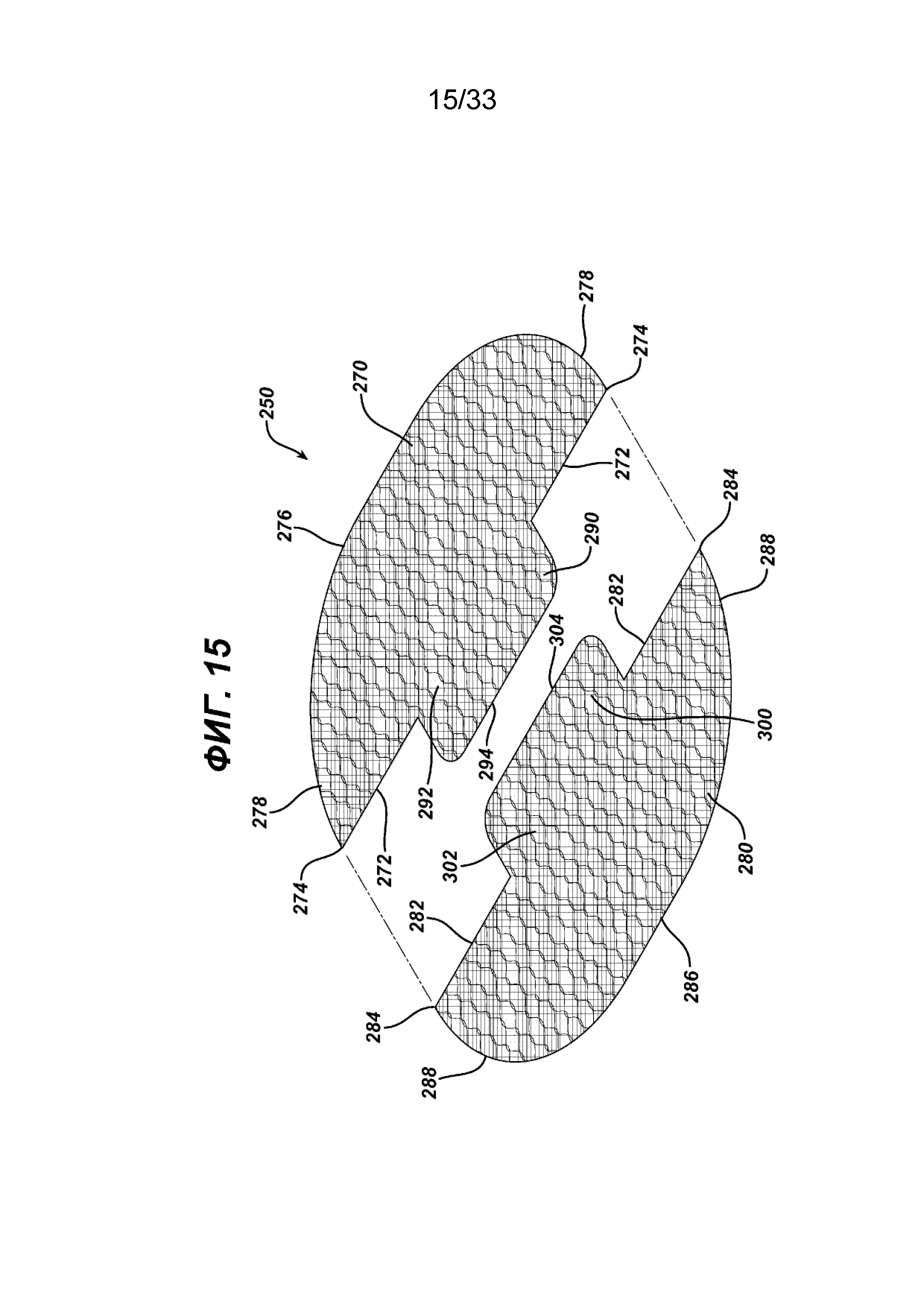
На ФИГ. 15 представлен вид в перспективе с пространственным разделением компонентов двух половин элемента основания имплантата для пластики ткани, показанного на ФИГ. 14; обе половинки имеют откидной клапан, проходящий от секций элемента основания.
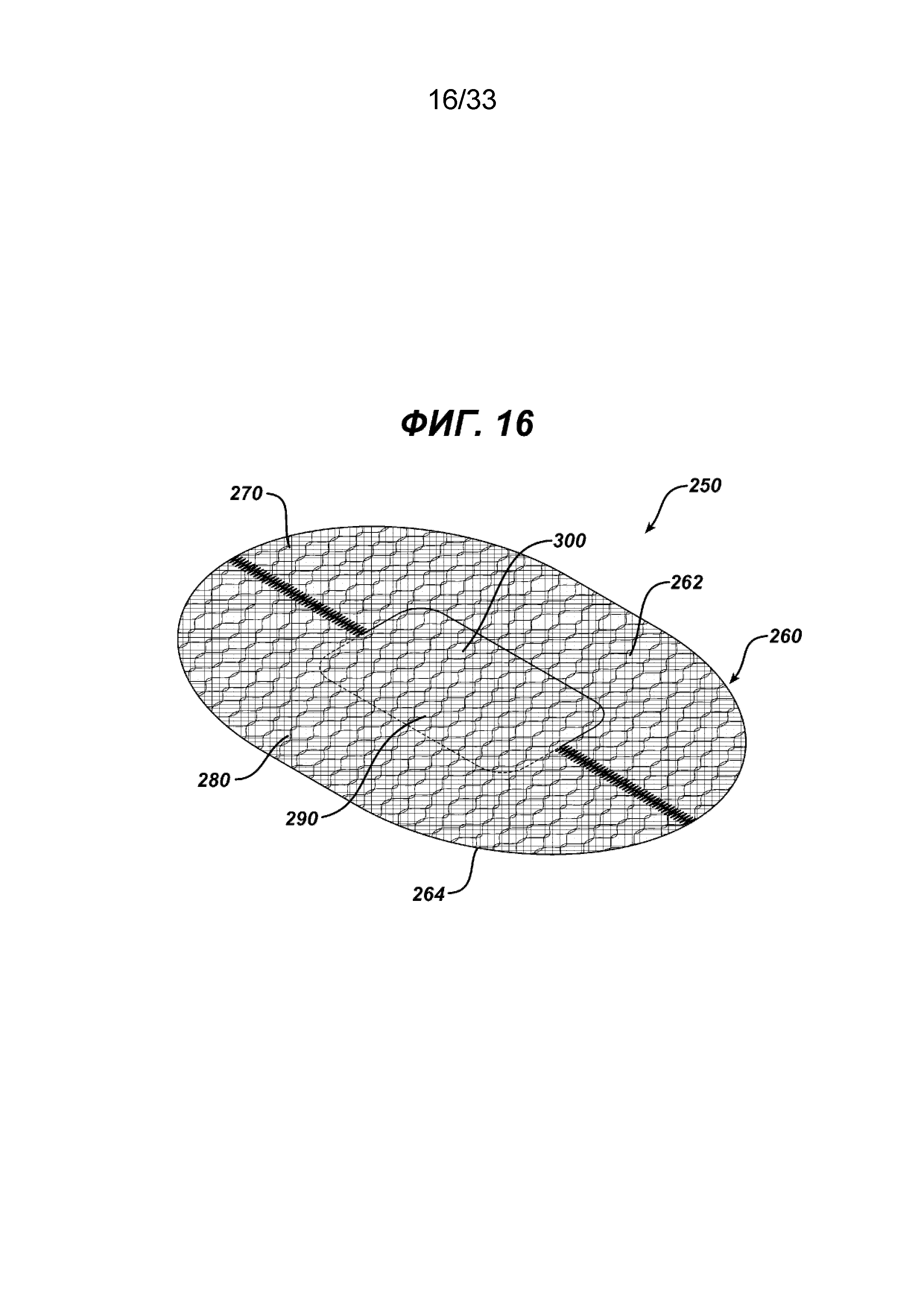
На ФИГ. 16 представлен вид в перспективе имплантата для пластики ткани путем соединения вместе двух половин, изображенных на ФИГ. 15; один клапан расположен ниже элемента основания, а другой клапан расположен над элементом основания.
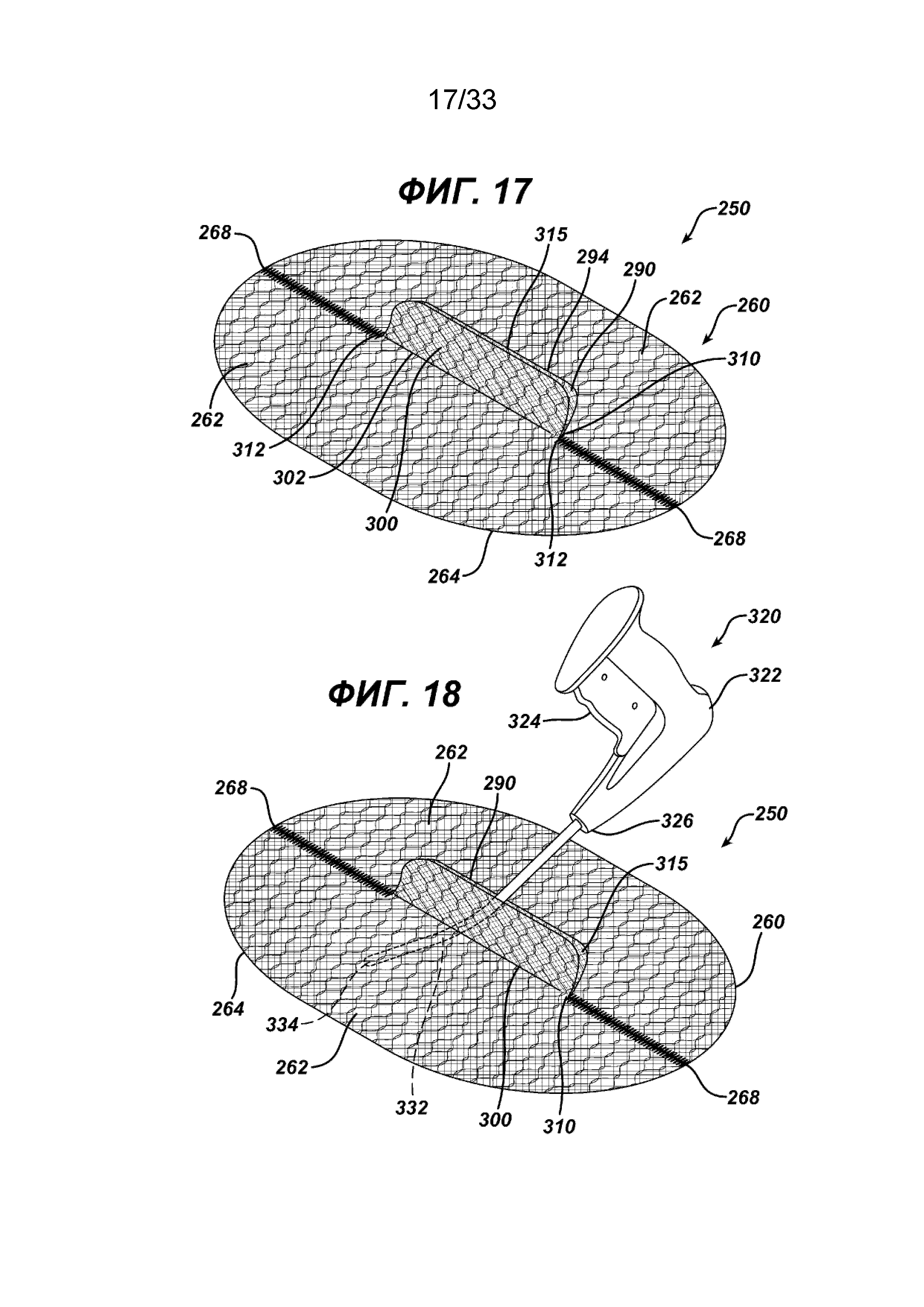
На ФИГ. 17 представлен вид в перспективе сетчатого имплантата для пластики ткани, показанного на ФИГ. 16, оба клапана показаны в положении кверху таким образом, что к элементу основания можно получить доступ между клапанами.
На ФИГ. 18 представлен вид в перспективе сетчатого имплантата, показанного на ФИГ. 17, на котором изображен дистальный конец изогнутого удлиненного стержня хирургического герниостеплера, частично введенный сквозь отверстие элемента основания в положение ниже имплантата для крепления сетчатого имплантата к ткани.
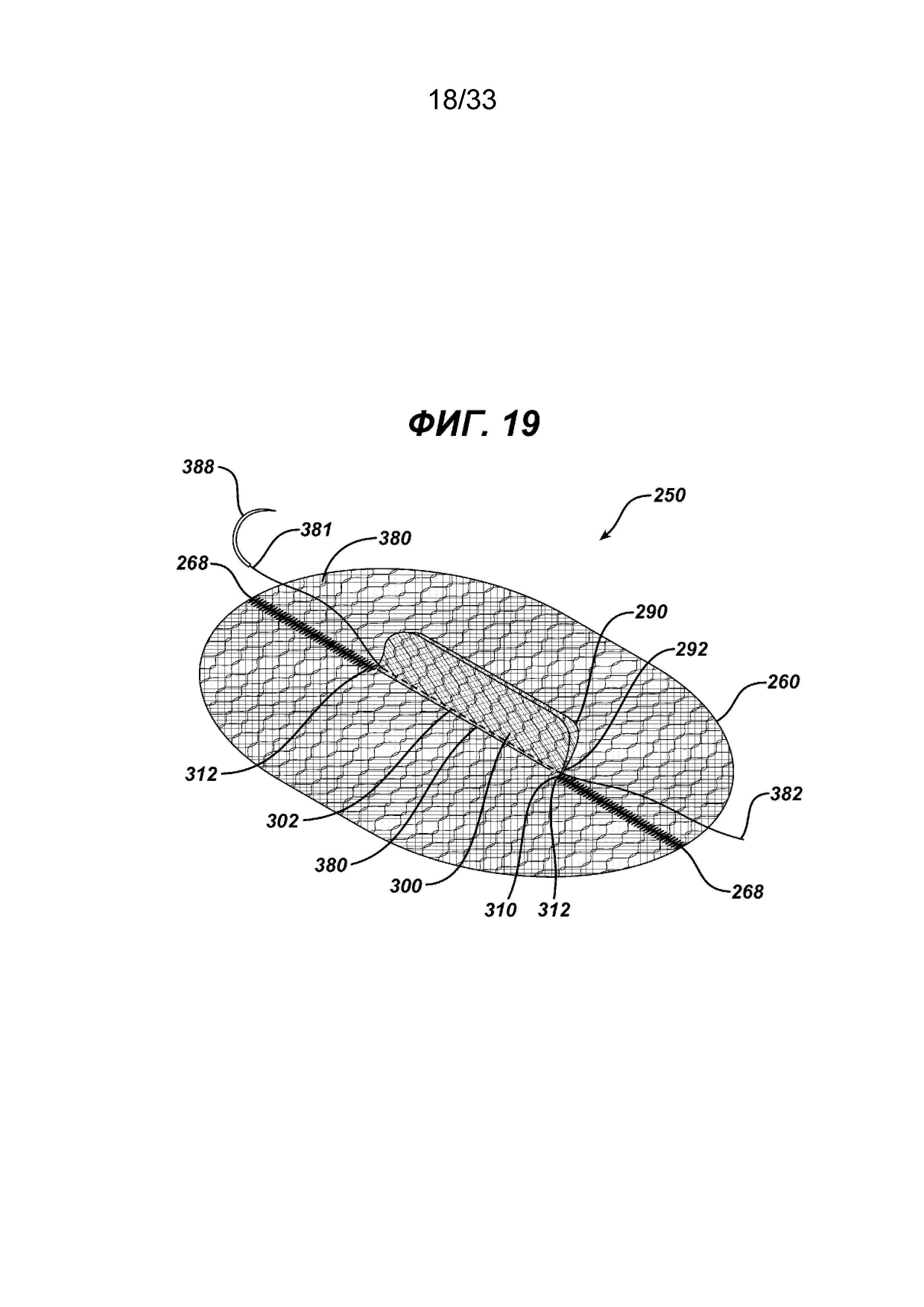
На ФИГ. 19 представлен вид в перспективе имплантата для пластики ткани, показанного на ФИГ. 18, у которого два клапана необязательно сшивают в положении, направленном вперед, чтобы закрыть отверстие элемента основания после фиксации имплантата к ткани.
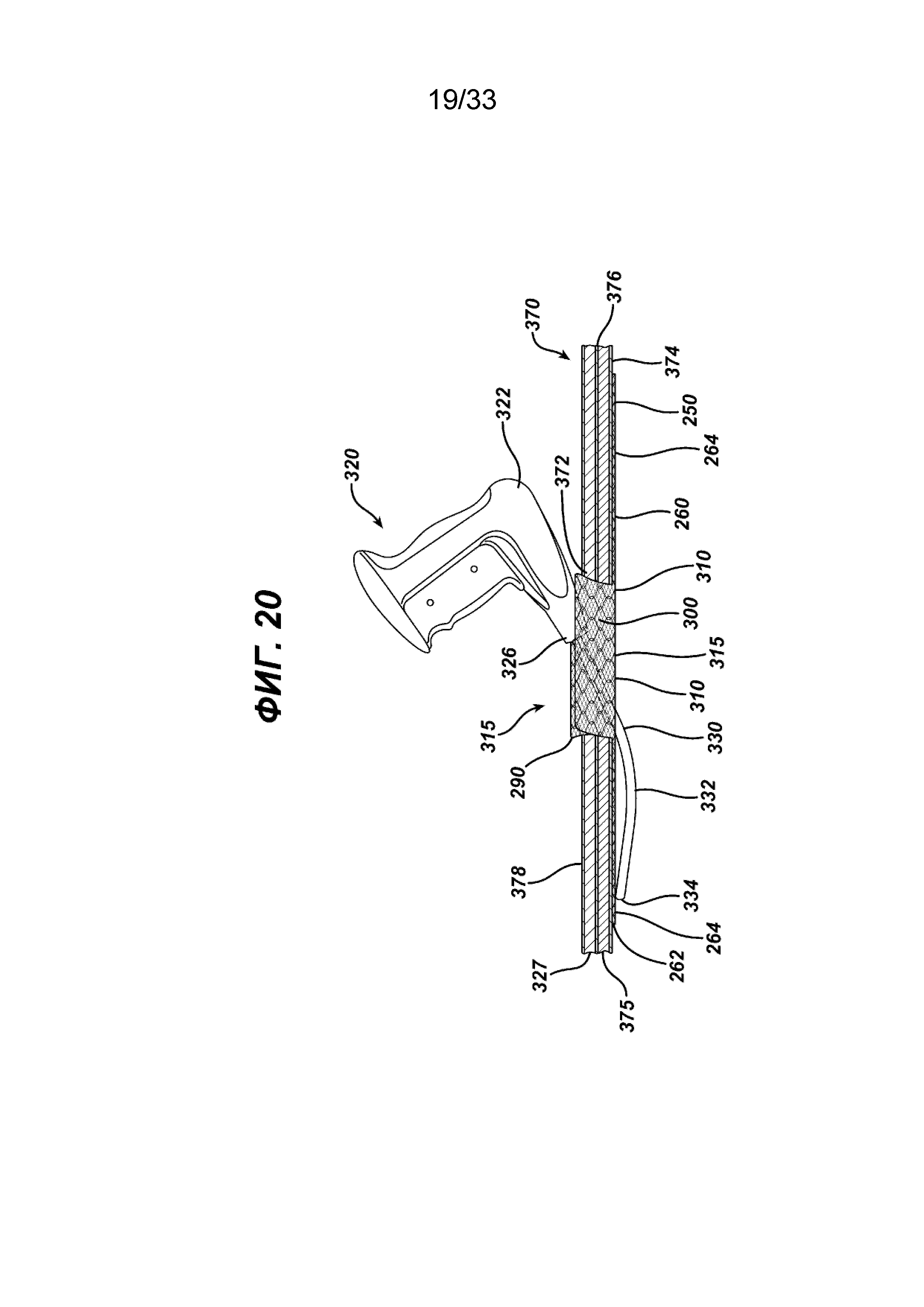
На ФИГ. 20 представлен вид в поперечном сечении сбоку имплантата для пластики тканей из ФИГ. 16, который помещается в брюшную полость пациента и расположен рядом с брюшиной пациента; изогнутый стержень хирургического герниостеплера вводят сквозь отверстие для доступа, такое как грыжевой дефект в стенке тела пациента, и сквозь отверстие в элементе основания имплантата таким образом, чтобы дистальный конец стержня оказался в положении ниже имплантата, для крепления части элемента основания имплантата скрепкой к стенке тела.
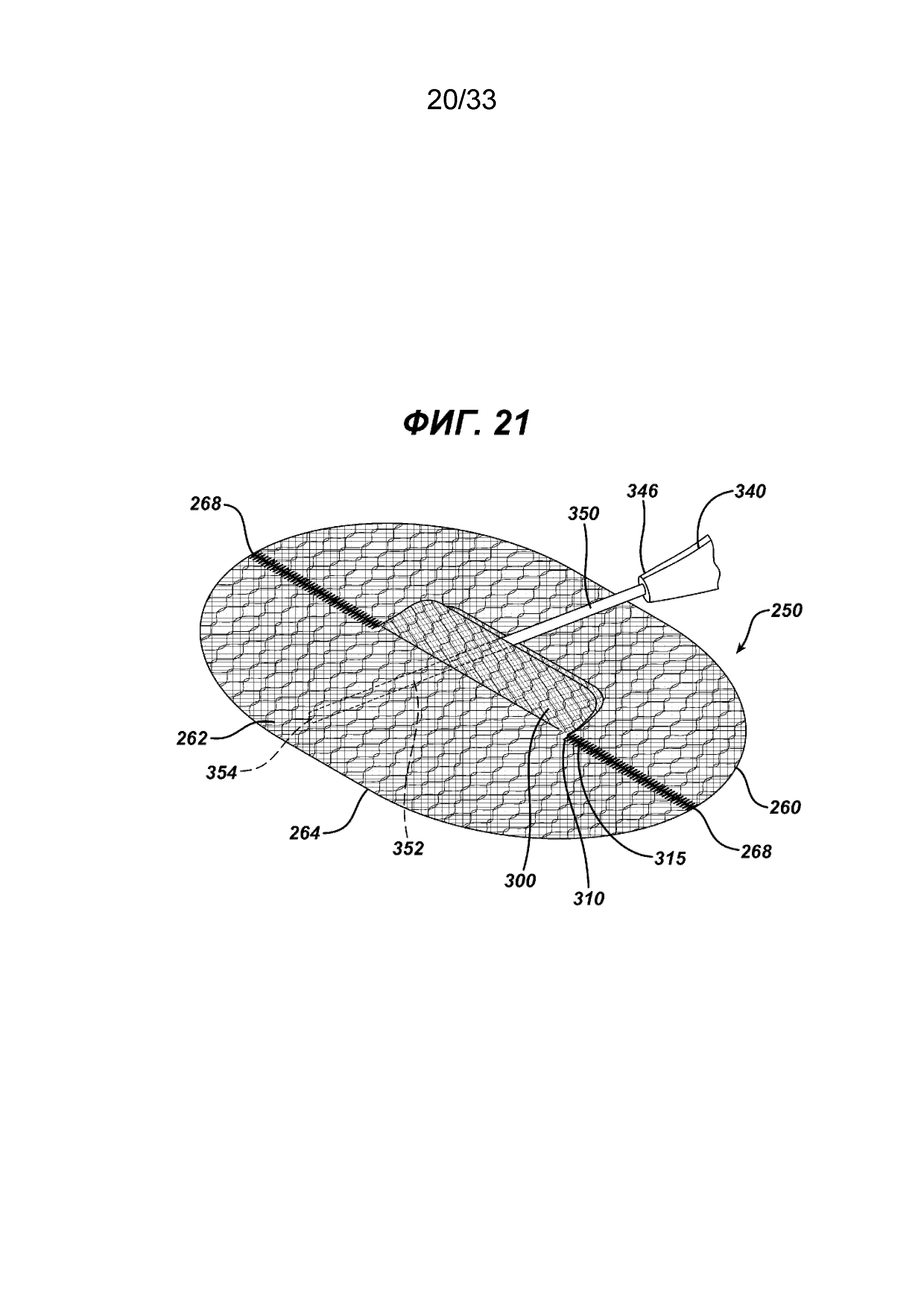
На ФИГ. 21 представлен вид в перспективе сетчатого имплантата, показанного на ФИГ. 17, на котором изображен дистальный конец прямого удлиненного стержня хирургического герниостеплера, частично введенного сквозь отверстие элемента основания в положении для крепления имплантата для пластики ткани к ткани.
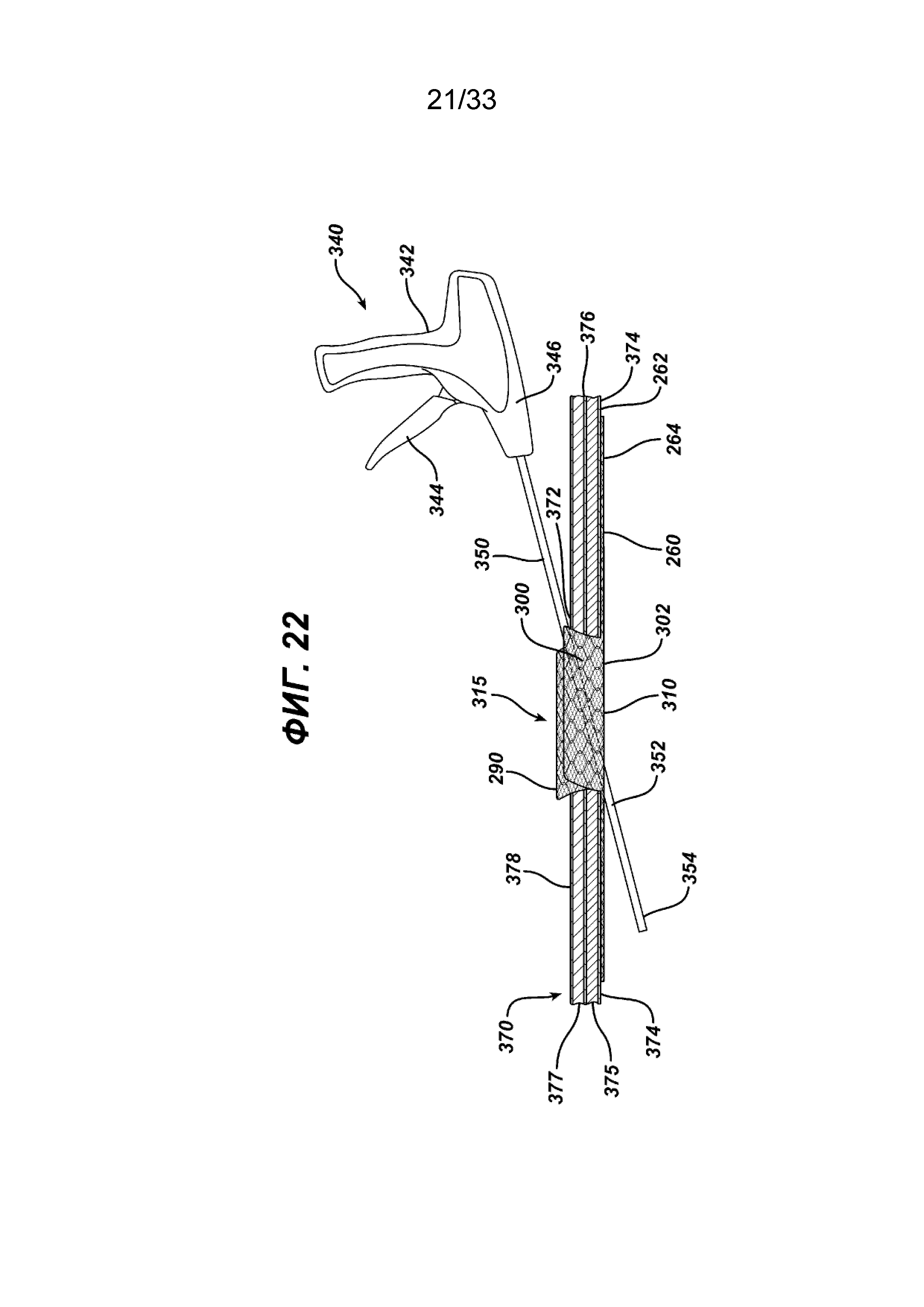
На ФИГ. 22 представлен вид сбоку имплантата для пластики тканей, показанного на ФИГ. 21, который помещается в брюшную полость пациента и расположен рядом с брюшиной пациента; дистальную часть прямого стержня хирургического герниостеплера вставляют сквозь отверстие в стенке тела пациента и сквозь отверстие элемента основания имплантата таким образом, чтобы дистальный конец стержня оказался в положении ниже имплантата, для крепления части элемента основания имплантата скрепкой к стенке тела.
На ФИГ. 23 изображена процедура пластики грыжи, где хирург закрепляет имплантат для пластики тканей, показанный на ФИГ. 17, в положении над дефектом грыжи с помощью хирургического герниостеплера, имеющего изогнутый удлиненный стержень; дистальная часть стержня вставляется через отверстие доступа в стенке тела пациента и через отверстие в имплантат для пластики тканей для того, чтобы закрепить имплантат на брюшине; руки хирурга пальпируют живот над дистальным концом стержня инструмента, чтобы поместить скрепку в желаемое положение на имплантат.
На ФИГ. 24 представлен вид в поперечном сечении сбоку предпочтительного варианта осуществления имплантата для пластики тканей в соответствии с настоящим изобретением в месте над дефектом грыжи, прилегающем к брюшине пациента; изогнутый удлиненный стержень хирургического герниостеплера был установлен через отверстие доступа в стенке тела пациента и через отверстие в имплантате, чтобы прикрепить секцию элемента основания имплантата к брюшине; внутренние органы пациента расположены рядом с нижней стороной имплантата и брюшины, а закрывающие клапаны направлены вверх через отверстие в стенке тела.
На ФИГ. 25 представлен вид в перспективе с пространственным разделением компонентов альтернативного варианта осуществления сетчатого имплантата для пластики тканей в соответствии с настоящим изобретением; элемент основания имеет отверстие, окруженное закрывающим кольцом, также показан закрывающий элемент с сопрягающимся закрывающим кольцом.
На ФИГ. 26 представлен вид в перспективе имплантата для пластики ткани, показанного на ФИГ. 25, на котором закрывающий элемент изображен прикрепленным к элементу основания.
На ФИГ. 27 представлен перитонеальный вид нижней стороны предпочтительного варианта осуществления имплантата для пластики тканей в соответствии с настоящим изобретением, прикрепленного к брюшине двойным рядом хирургических скрепок, которая называется методикой двойной короны; отверстие в элементе основания закрыто, оба клапана направлены вверх от верхней части элемента основания; клапаны закреплены, чтобы закрыть отверстие в элементе основания.
На ФИГ. 28 представлен вид в перспективе альтернативного предпочтительного варианта осуществления сетчатого имплантата для пластики ткани в соответствии с настоящим изобретением; имплантат имеет щель в элементе основания, обеспечивающую центральное отверстие.
На ФИГ. 29 представлен вид в перспективе имплантата, показанного на ФИГ. 28, с хирургическим швом типа «ботиночный шнурок», наложенным на щель для закрытия отверстия щели.
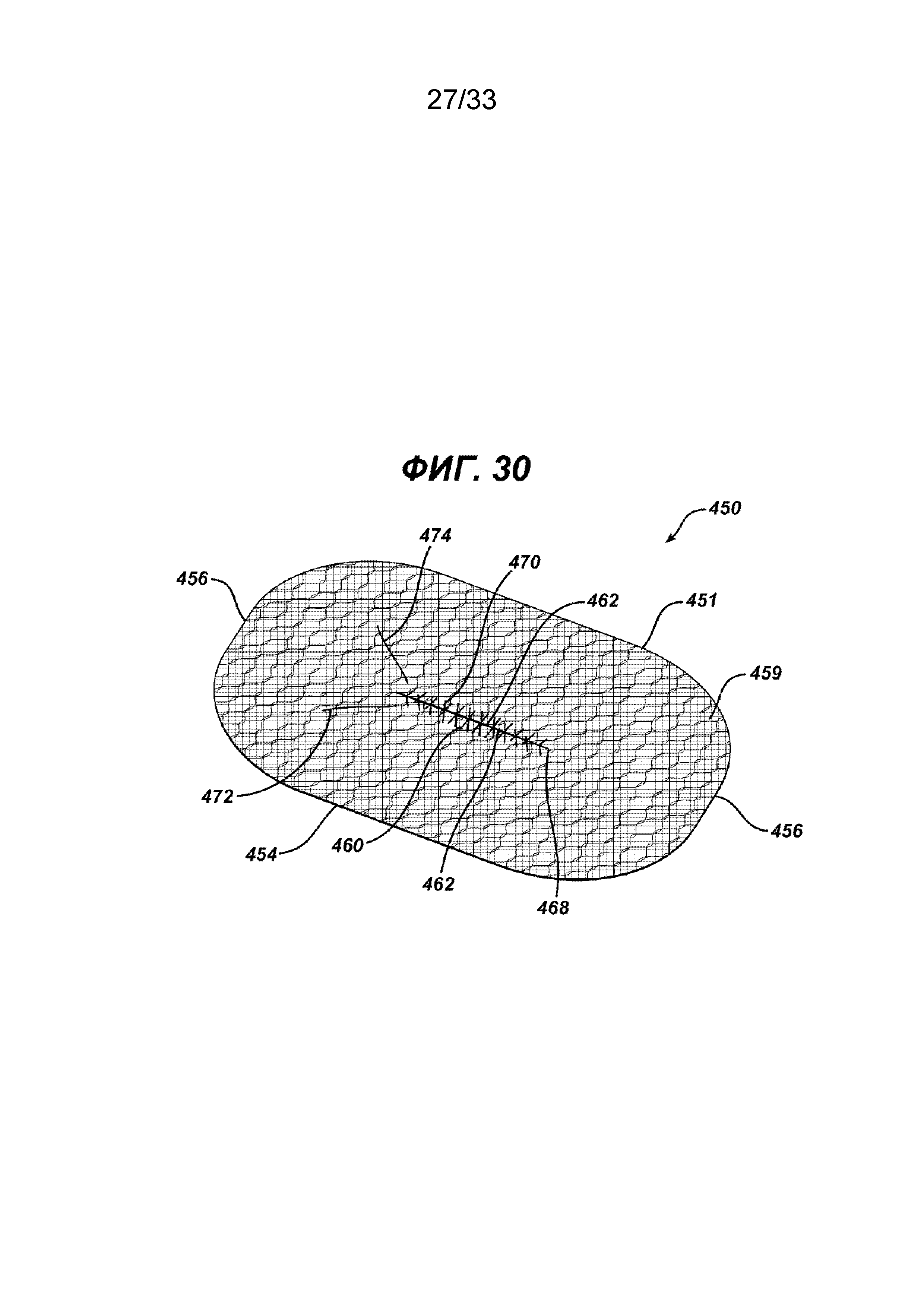
На ФИГ. 30 представлен вид в перспективе имплантата для пластики ткани, показанного на ФИГ. 29, после натяжения концов нити, закрывающих таким образом отверстие и щель после крепления имплантата к стенке тела пациента.
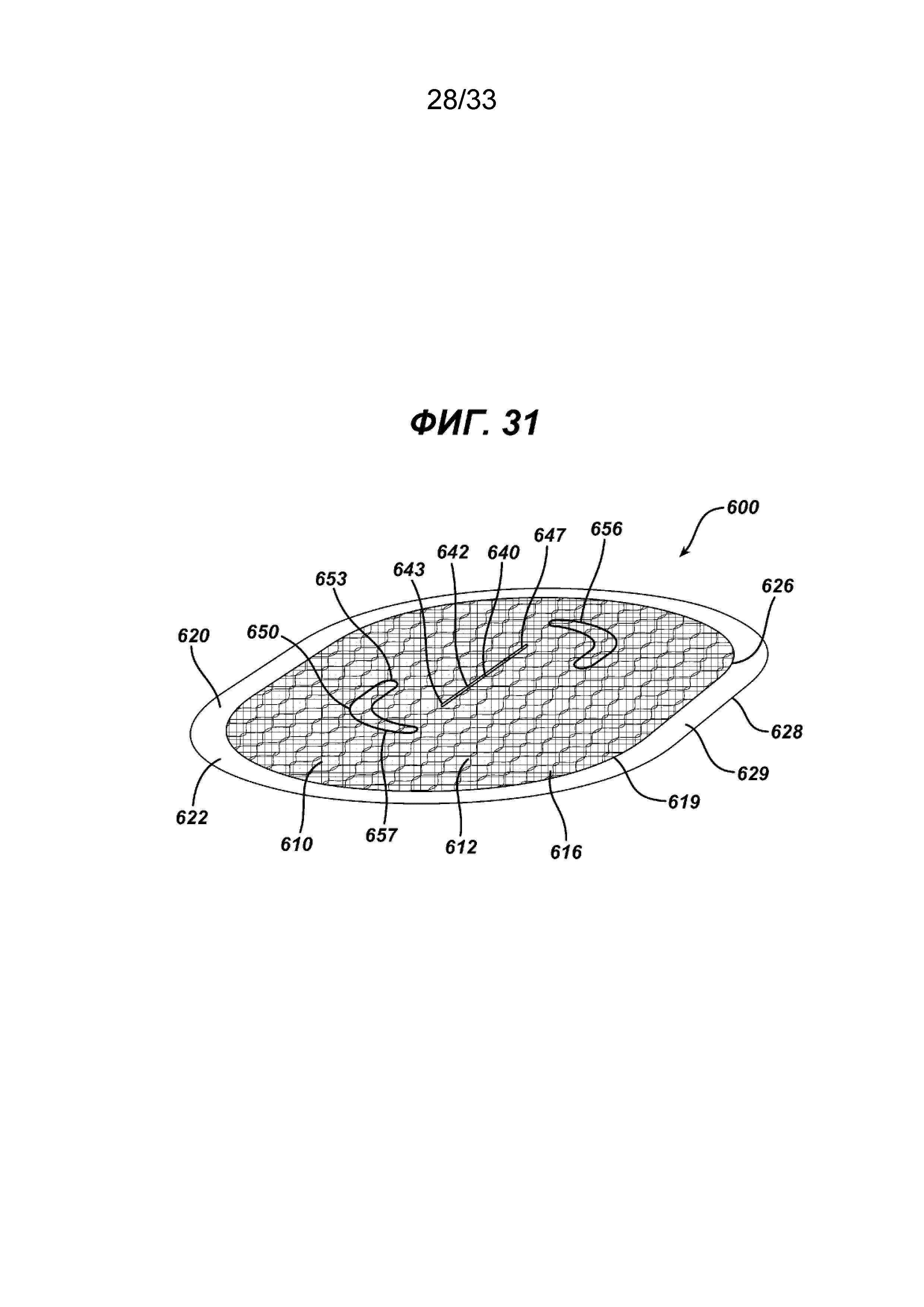
На ФИГ. 31 представлен вид в перспективе имплантата для пластики тканей в соответствии с настоящим изобретением с барьерным противоспаечным элементом, прикрепленным к нижней стороне элемента основания с образованием кармана.
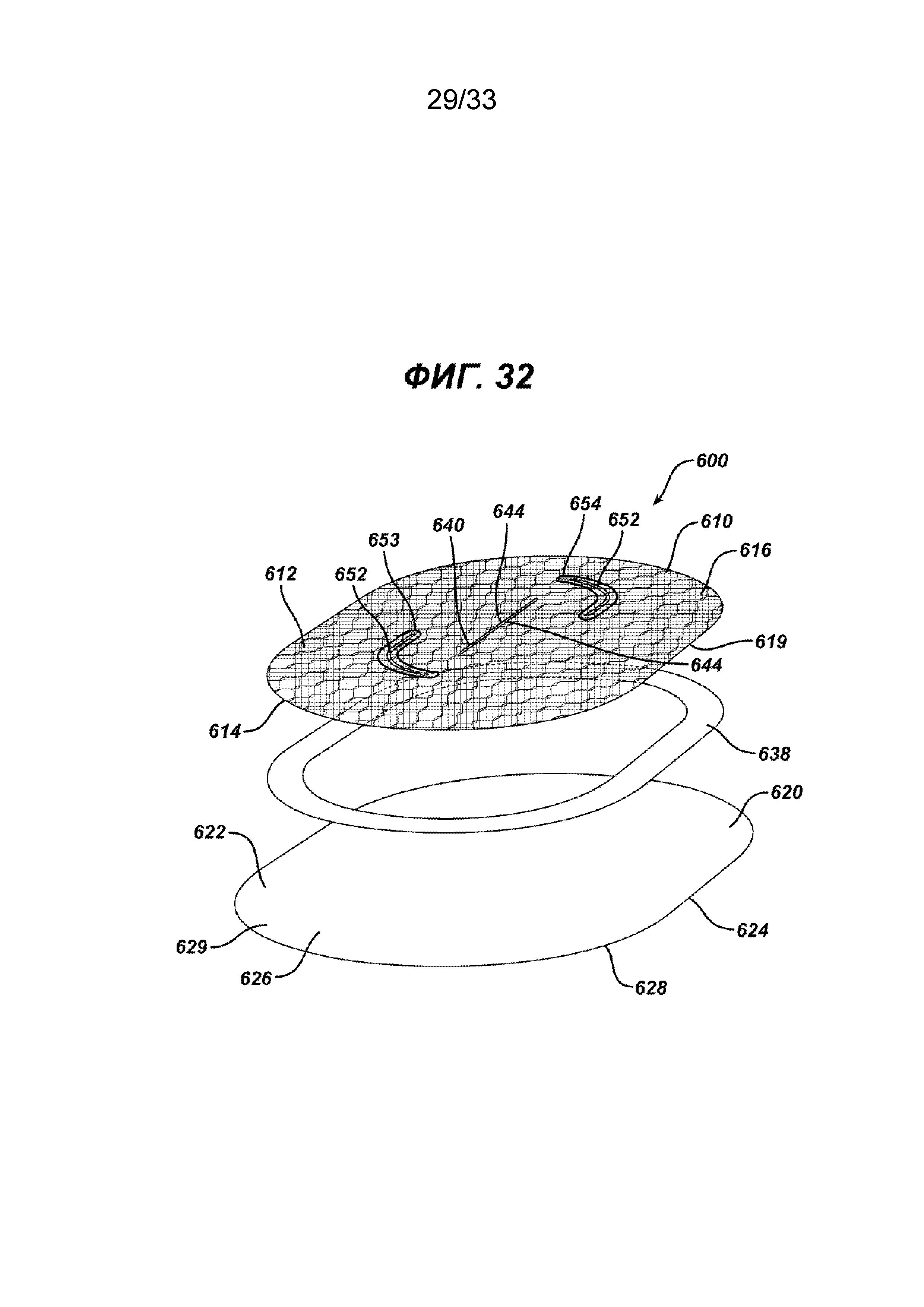
На ФИГ. 32 представлен вид в перспективе с пространственным разделением компонентов имплантата, показанного на ФИГ. 31.
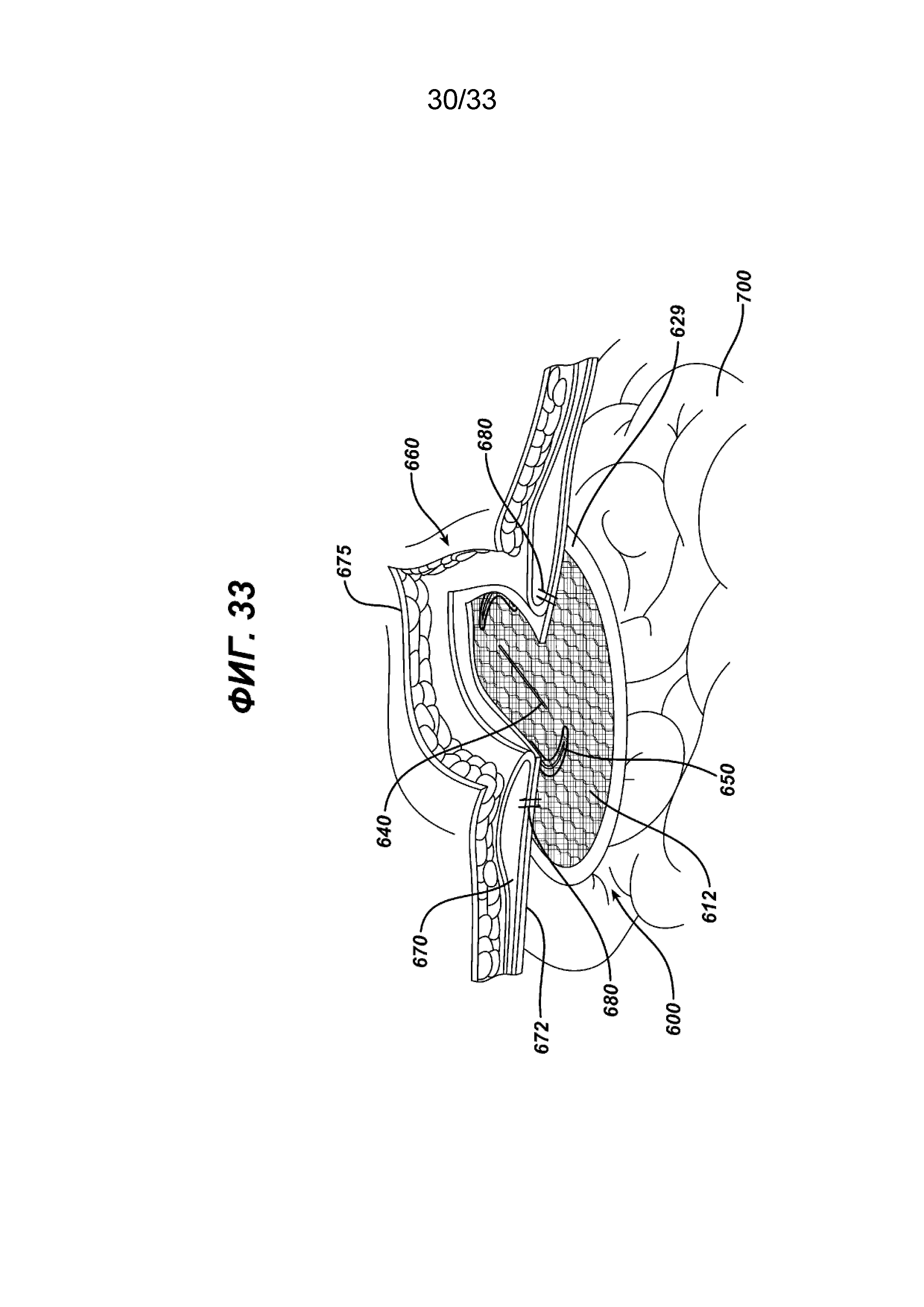
На ФИГ. 33 представлен вид в перспективе имплантата для пластики грыжи, показанного на ФИГ. 31, который имплантировали рядом с дефектом грыжи.
На ФИГ. 34 представлен частичный вид поперечного сечения альтернативного варианта осуществления имплантата для пластики согласно настоящему изобретению с биологически разлагаемым барьерным противоспаечным элементом, формирующим карман.
На ФИГ. 34 представлен частичный вид поперечного сечения осуществления имплантата для пластики в соответствии с настоящим изобретением, в котором противоспаечный барьерный элемент прикреплен к верхней стороне элемента основания имплантата по периферии базового элемента.
На ФИГ. 35 представлен частичный вид поперечного сечения осуществления имплантата для пластики в соответствии с настоящим изобретением, в котором элемент противоспаечного барьера прикреплен к нижней стороне элемента основания имплантата по периферии базового элемента.
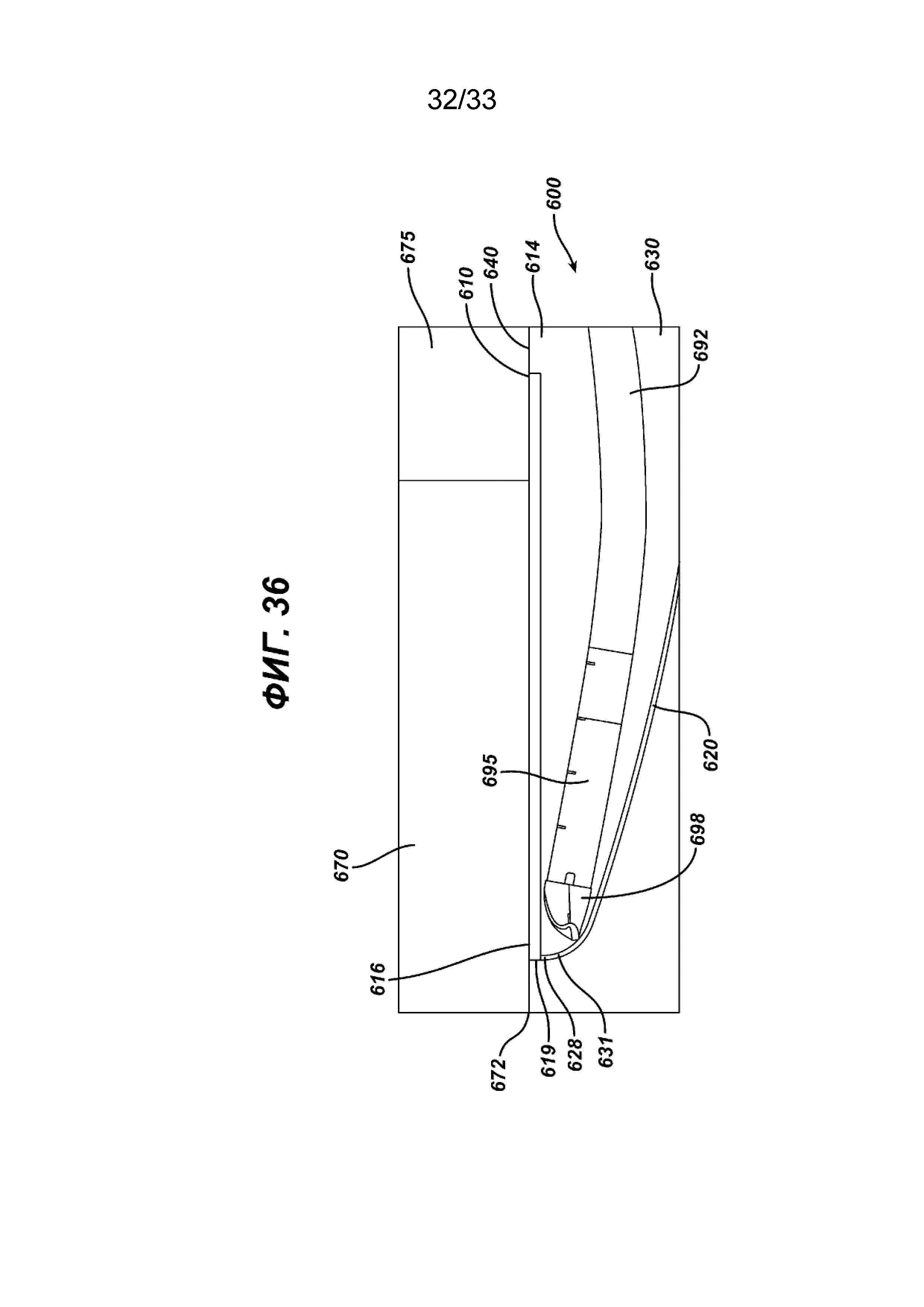
На ФИГ. 36 представлен частичный вид поперечного сечения осуществления имплантата для пластики в соответствии с настоящим изобретением, в котором элемент противоспаечного барьера прикреплен к периферии элемента основания имплантата.
На ФИГ. 37 представлен вид поперечного сечения имплантата для пластики ткани из ФИГ. 36, герниостеплер с дистальным концом стержня инструмента в кармане имплантата, дистальный конец инструмента примыкает к периферии имплантата в положении фиксации скрепки в ткани прилегающей стенки тела.
Подробное описание изобретения
Новые имплантаты или устройства для пластики ткани в соответствии с настоящим изобретением особенно полезны при открытых хирургических вмешательствах на грыжах брюшной стенки или послеоперационных грыжах. Имплантаты для пластики ткани состоят из элемента основания с отверстием. Элемент основания имеет закрывающий элемент или устройство, связанные с отверстием и служащие для закрытия отверстия после имплантации. Имплантаты для пластики ткани в соответствии с настоящим изобретением можно использовать при других традиционных процедурах хирургической пластики, включая процедуры пластики паховых грыж, троакарных колотых ран, троакарных послеоперационных грыж и т. д.
Имплантаты для восстановления ткани и хирургические инструменты для накладывания стежков с целью фиксации имплантатов для восстановления ткани раскрываются в следующих, принадлежащих тому же правообладателю, одновременно рассматриваемых заявках на патенты, содержание которых включено в настоящий документ посредством ссылки: США, сер. № 12/464 151; 12/464 165; 12/464 177; 12/464 143; 12/944 651 и 12/815 275.
Имплантаты для пластики ткани в соответствии с настоящим изобретением могут изготавливаться из любого традиционного, биологически совместимого материала. Имплантаты и их компоненты предпочтительно изготавливают из стандартных биосовместимых полимеров, которые могут быть нерассасывающимися или биорассасывающимися. Термин «биорассасывающийся» определяется как имеющий свое стандартное значение и включает понятия «биоразлагаемый» и «саморассасывающийся». Примеры таких нерассасывающихся полимеров включают полипропилен, полиэфир, нейлон, сверхвысокомолекулярный полиэтилен и т. п., а также их комбинации. Примеры подходящих биорассасывающихся полимеров включают полилактиды (PLA), полигликолиды (PGA), полидиоксаноны (PDO, PDS), сополимеры PGA/триметиленкарбоната (ТМК), сополимеры PLA/TMC и т. п. При желании для изготовления устройств имплантатов для восстановления ткани в соответствии с настоящим изобретением можно использовать комбинации биосовместимых нерассасывающихся полимеров и биорассасывающихся полимеров.
Хотя для создания имплантатов для пластики грыжи в соответствии с настоящим изобретением предпочтительно использовать хирургические сетки, можно также использовать другие традиционные тканые и нетканые материалы для хирургической пластики или термически сформированные имплантаты. Кроме того, имплантаты для пластики ткани можно изготовить из традиционных имплантируемых материалов, таких как ПТФЭ (политетрафторэтилен), например из пленок и многослойных материалов из пористого ПТФЭ. Имплантаты могут состоять из композитов полимерных пленок и сеток и/или тканей.
Сетки, пригодные для имплантатов для пластики грыжи в соответствии с настоящим изобретением, можно изготавливать традиционным образом с помощью традиционного производственного оборудования и стандартных способов, включая вязание, тканье, нетканые техники и т. п. Размер отверстий сетки обычно достаточен для эффективного обеспечения врастания ткани; например, размеры могут составлять от около 0,3 до около 5 мм, возможны и другие обычные размерные диапазоны. Примеры коммерчески доступных нерассасывающихся и биорассасывающихся полимерных сеток, которые можно использовать для производства имплантатов для пластики грыжи в соответствии с настоящим изобретением, включают в себя хирургические сетки ETHICON PHYSIOMESH™ и ETHICON PROCEED™, поставляемые компанией Ethicon, Inc., Route 22 West, Somerville, NJ 08876.
При создании новых имплантатов для пластики ткани в соответствии с настоящим изобретением из хирургических тканей, отличных от сеток, ткани должны иметь открытые поры размером, достаточным для эффективного прорастания тканей, например с типичным размером от около 0,3 до около 3 мм. Под «открытыми порами» имеют в виду отверстия, проходящие от одной стороны полотна до противоположной стороны и образующие сквозной проход через полотно. Тканевые элементы для пластики могут быть изготовлены из однонитевых волокон, многонитевых волокон или их комбинаций. Примеры коммерчески доступных несетчатых тканей, которые можно использовать для изготовления имплантатов для пластики грыжи в соответствии с настоящим изобретением, включают в себя тканые материалы, текстиль и ленты для хирургического применения. Другие полотна или материалы включают в себя перфорированные конденсированные пленки из пористого ПТФЭ и нетканые материалы с размером пор по меньшей мере один миллиметр. Несетчатые ткани можно изготавливать из традиционных биосовместимых материалов.
Ткань или сетка может содержать наряду с длительно стабильным полимером рассасывающийся полимер (т. е. биорассасывающийся или биоразлагаемый). Рассасывающийся и длительно стабильный полимер предпочтительно содержит однонитевые и/или многонитевые волокна. Термины «рассасывающиеся полимеры» и «биорассасывающиеся полимеры» в настоящем документе являются взаимозаменяемыми. Термин «биорассасывающийся» соответствует традиционному определению. Хотя это и не является предпочтительным, тканевый или сетчатый элемент для пластики ткани можно изготавливать из биорассасывающегося полимера или биорассасывающихся полимеров без использования длительно стабильных полимеров.
Имплантаты для пластики ткани в соответствии с настоящим изобретением также могут включать в себя полимерные пленки. Пленка может крепиться к верхней поверхности, нижней поверхности или обеим поверхностям и может также покрывать периферические края имплантатов для пластики или продолжаться за пределы периферии имплантатов для пластики. Пленки, используемые для изготовления имплантатов для пластики в соответствии с настоящим изобретением, имеют толщину, достаточную для эффективного предотвращения спаек, или другим образом функционируют в качестве тканевого барьера, или структуры, или мембраны для разделения ткани. Например, толщина может обычно варьироваться от приблизительно 1 мкм до приблизительно 500 мкм и предпочтительно от приблизительно 5 мкм до приблизительно 50 мкм, однако это зависит от индивидуальных характеристик выбранной полимерной пленки. Пленки, подходящие для использования с имплантатами для пластики в соответствии с настоящим изобретением, включают в себя как биорассасывающиеся и нерассасывающиеся пленки. Пленки предпочтительно имеют полимерную основу и могут быть изготовлены из различных традиционных биосовместимых полимеров, включая биорассасывающиеся и нерассасывающиеся полимеры. Нерассасывающиеся или очень медленно рассасывающиеся вещества включают в себя полиалкены (например, полипропилен или полиэтилен), фторированные полиолефины (например, политетрафторэтилен или поливинилиденфторид), полиамиды, полиуретаны, полиизопрены, полистиролы, полисиликоны, поликарбонаты, полиарилэфиркетоны (ПАЭК), эфиры полиметакриловой кислоты, эфиры полиакриловой кислоты, ароматические полиэфиры, полиимиды, а также смеси и/или сополимеры этих веществ. Также можно использовать синтетические биорассасывающиеся материалы, например полигидроксикислоты (например, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалераты), поликапролактоны, полидиоксаноны, синтетические и натуральные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды и полиэфиры. Однако также можно использовать материалы природного происхождения, такие как коллаген, желатин, или материалы, производные от природных, такие как пленки на основе поперечносшитых гелей из биорассасывающихся жирных кислот омега-3 или окисленная регенерированная целлюлоза (ОРЦ).
Пленки, используемые для имплантатов для пластики ткани в соответствии с настоящим изобретением, могут покрывать внешние поверхности элемента имплантата для пластики грыжи полностью или частично. В некоторых случаях предпочтительно, чтобы пленка перекрывала границы и/или периферии имплантатов для пластики. Имплантаты для пластики ткани в соответствии с настоящим изобретением также могут иметь слой противоспаечного барьера, прикрепленный с одной или обеих сторон. Противоспаечный барьер обычно состоит из традиционных биосовместимых полимерных материалов, включая рассасывающиеся и нерассасывающиеся полимеры, но не ограничиваясь ими. Примеры традиционных нерассасывающихся полимерных материалов, пригодных для изготовления противоспаечных барьеров, включают в себя пористый политетрафторэтилен, политетрафторэтилен, силикон и т. п. Примеры традиционных рассасывающихся полимерных материалов, пригодных для изготовления противоспаечных барьеров, включают в себя окисленную регенерированную целлюлозу, полиглекапрон 25 (сополимер гликолида и эпсилон-капролактона) и т. п.
Особенно предпочтительно, чтобы имплантаты для пластики ткани в соответствии с настоящим изобретением имели сетчатую конструкцию, и представленные на фигурах варианты осуществления имеют такую сетчатую конструкцию. Имплантаты для пластики ткани в соответствии с настоящим изобретением особенно удобны для проведения процедур пластики грыжи, но также могут использоваться в других пластических хирургических вмешательствах.
На ФИГ. 1-3 показан имплантат для пластики ткани 10 в соответствии с настоящим изобретением. Имплантат 10 имеет сетчатую конструкцию. Видно, что имплантат для пластики 10 имеет по существу плоский или двухмерный элемент основания 20 и закрывающий элемент имплантата 30. Элемент основания 20 показан имеющим по существу овальную форму или конфигурацию, но может иметь и другие конфигурации, включая квадратную, прямоугольную, круглую, многоугольную и т. д., их комбинации и т. п. Видно, что элемент основания 20 имеет верхнюю сторону 22, нижнюю сторону 24 и периферию 26. Через элемент основания 20 проходит прорезь 40 с отверстием 42, ограниченным противоположными сторонами 44 и противоположными концами 43. Видно, что закрывающий элемент 30 имплантата представляет собой по существу плоский или двухмерный элемент по существу с овальной конфигурацией. Видно, что закрывающий элемент 30 имплантата имеет верхнюю сторону 32, нижнюю сторону 34 и периферию 35. Видно, что закрывающий элемент 30 имплантата имеет противоположные криволинейные концы 37 и противоположные стороны 38. Закрывающий элемент 30 установлен на верхнем элементе основания 20 посредством соединений 39 вдоль концов 37 таким образом, чтобы нижняя сторона 34 закрывающего элемента 30 была смежной с верхней стороной 22 элемента основания 20. Закрывающий элемент устанавливают, используя для создания соединений 39 любой традиционный способ фиксации, включая шитье, сварку, установку скрепок, заклепок, скоб, склеивание и т. д. и т. п., но не ограничиваясь ими. Закрывающий элемент 30 устанавливают на элемент основания 20 для закрытия прорези 40 и отверстия 42. Отверстия 48, смежные со сторонами 38, обеспечивают пути доступа для хирургических инструментов к отверстию 42 и прорези 40 и сквозь них. Частичная схема хирургического герниостеплера 60, который можно использовать для крепления скрепками элемента основания 20 имплантата 10 к ткани, показана на ФИГ. 3. Инструмент 60 имеет проксимальную рукоятку 62 и продолжающийся, дистально удлиненный стержень 70 с дистальным концом 78. Видно, что дистальная часть 76 стержня 70 проходит через отверстие 48, под нижней стороной 34 откидного клапана 30 и сквозь отверстие 42 прорези 40 таким образом, что она расположена под нижней стороной 24 элемента основания 20. Видно, что дистальный конец 78 расположен проксимально к периферии 26 элемента основания 20, смежного с нижней стороной 24, таким образом, чтобы можно было установить хирургические скрепки для крепления имплантата к ткани, смежной с верхней стороной 22 элемента основания 20 и верхней стороной 32 закрывающего элемента имплантата 30. Имплантат для пластики 10 фиксируют по периметру 26 к ткани с точками фиксации, например приблизительно через каждые 1-2 см, то есть устройства фиксации или скрепки находятся друг от друга на расстоянии приблизительно от 1 до 2 см. Хотя во многих вариантах осуществления имплантатов для пластики ткани или грыжи желательно иметь прорезь в элементе основания для создания сквозного отверстия в элементе основания, отверстие может представлять собой щель или другой вид отверстия разных геометрических конфигураций, включая круглую, овальную, прямоугольную, многоугольную и т. д., их комбинации и т. п. Хотя это не является предпочтительным, возможно сформировать имплантаты для пластики ткани в соответствии с настоящим изобретением таким образом, что элемент основания и/или закрывающий элемент будут изогнутыми или будут иным образом располагаться более чем в одной плоскости.
После имплантации и крепления имплантата для пластики ткани 10 в соответствии с настоящим изобретением к ткани путем установки скрепок или с помощью других традиционных способов (например, сшивание скобами, пришивание, и т. д.) часть стержня 76 хирургического герниостеплера 60 выводят из тела через прорезь 40. Закрывающий элемент имплантата 30 предотвращает сдвигание подлежащей ткани или внутренних органов сквозь прорезь 40 и отверстие 42.
Альтернативный вариант осуществления имплантата для пластики ткани 10 изображен на ФИГ. 4. Видно, что имплантат 10 имеет аналогичную форму элемента основания 20, однако видно, что закрывающий элемент 50 имеет по существу прямоугольную форму c меньшими противоположными концами сторон 56 и большими противоположными концами сторон 57. Закрывающий элемент 50 имеет верхнюю сторону 52 и нижнюю сторону 54, смежную с верхней стороной 22 элемента основания 20. Элемент имплантата 50 устанавливают на элемент основания 20 поверх прорези 40 соединениями 59 вдоль меньших сторон 56. Соединения могут быть осуществлены, как описано выше. Отверстия 48 под сторонами 57 обеспечивают доступ к прорези 40 и отверстию 42. Как видно на ФИГ. 4, имплантат для пластики ткани 10 имеет указатель направления 80, который находится на закрывающем элементе 50 или в нем. Индикатор 50 может быть традиционно нашитым, отлитым или сформированным, напечатанным, нарисованными или ламинированным в элементе 50 или на нем. Видно, что индикатор 80 имеет центральную часть 81, от которой продолжаются противоположные поперечные части 82. В продольном направлении в противоположные стороны продолжаются продольные части 85 и 87. Видно, что часть 87 толще, чем часть 85. Указатель 80 позволяет хирургу определить месторасположение имплантата относительно пациента после введения путем выравнивания соответствующих осей имплантата для пластики ткани 10 относительно пациента и разреза, а также получить более точную фиксацию, используя для закрепления либо герниостеплер, либо хирургические шовные нити. Такие указатели направления можно использовать с другими вариантами осуществления имплантата для пластики ткани в соответствии с настоящим изобретением.
На ФИГ. 5-9 показан другой вариант осуществления имплантата для пластики ткани 100 в соответствии с настоящим изобретением. Видно, что имплантат 100 имеет по существу плоский или двухмерный элемент основания 110, образованный по существу из плоских или двухмерных частей основания 120 и 140. Элемент основания 110 имеет нижнюю сторону 112, верхнюю сторону 114 и периферию 116. Видно, что часть основания 120 имеет прямую сторону 122 с концами 124. Также видно, что часть основания 120 имеет криволинейную сторону 126 с концами 128, которые соединяются с концами 124. От прямой стороны 122 продолжается элемент откидного клапана 130, имеющий откидную сторону 132 и свободный конец 134, отделенный от стороны 122 прорезью 136. Прорезь 136 имеет закрытый конец 137 и открытый конец 138. Видно, что элемент откидного клапана 130 имеет по существу прямоугольную конфигурацию, но может иметь другие геометрические конфигурации, в том числе круглую, овальную, многоугольную и т. д., их комбинации и т. п. Видно, что часть основания 140 имеет прямую сторону 142 с концами 144. Также видно, что часть основания 140 имеет криволинейную сторону 146 с концами 148, которые соединяются с концами 144. От прямой стороны 142 продолжается элемент откидного клапана 150, имеющий откидную сторону 152 и свободный конец 154, отделенный от стороны 142 прорезью 156. Прорезь 156 имеет закрытый конец 157 и открытый конец 158. Видно, что элемент откидного клапана 150 имеет по существу прямоугольную конфигурацию, но может иметь другие геометрические конфигурации, в том числе круглую, овальную, многоугольную и т. д., их комбинации и т. п. Элемент основания 110 и имплантат для пластики ткани 100 образованы из частей основания 120 и 140 соединением частей основания вдоль прямых сторон 122 и 142 вдоль швов 118. Это можно осуществить любым традиционным способом, включая шитье, сварку, установку скрепок, скоб, склеивание и т. д., а также комбинации вышеуказанных или аналогичных способов. Можно видеть, что только прямые стороны 122 и 142 соединены с обеих сторон элементов откидного клапана 130 и 150. Элементы откидного клапана 130 и 150 устанавливаются вместе таким образом, чтобы откидная сторона 132 откидного клапана 130 находилась в прорези 156 элемента клапана 150, а откидная сторона 152 откидного клапана 140 находилась в прорези 136 закрывающего элемента 130. Это создает щель 160 в элементе основания 110 со сквозным отверстием 165, ограниченным внутренними частями прямых сторон 122 и 142 частей основания 120 и 142 соответственно, а также ограниченным откидными сторонами 132 и 152 элементов откидного клапана 130 и 150 соответственно. В исходном положении, как показано на ФИГ. 6, элемент откидного клапана 130 располагается над верхней стороной 145 части основания 140 элемента основания 110, в то время как элемент откидного клапана 150 располагается над верхней стороной 125 части основания 120. В этой исходной конфигурации щель 160 и отверстие 165 оказываются накрыты. На ФИГ. 8 показан имплантат для пластики ткани 100 в положении готовности с элементами откидного клапана 130 и 150 в вертикальном положении, открывающими щель 160 и отверстие таким образом, чтобы через отверстие 165 можно было ввести инструмент для фиксации. На ФИГ. 9 показан герниостеплер 170 с имплантатом для пластики ткани 100 в соответствии с настоящим изобретением. Видно, что герниостеплер 170 имеет проксимальную рукоятку 172 и активирующий спусковой механизм 174. От дистального конца 176 рукоятки 170 продолжается изогнутый стержень 180 с дистальной частью 182 и дистальным концом 184. Видно, как дистальная часть 182 введена сквозь щель 160 и отверстие 165 между направленными вверх клапанами 130 и 150 таким образом, чтобы дистальный конец 184 можно было перемещать вдоль нижней стороны 112 элемента основания 110 для закрепления элемента основания на ткани с помощью хирургических скрепок. После установки скрепок сквозь элемент основания 110 имплантата 100 для закрепления имплантата 100 на ткани герниостеплер 170 можно вывести из щели 160, а два откидных клапана 130 и 150 можно сцепить, сложив или повернув элементы откидного клапана вниз на верхнюю сторону 114 элемента основания 110. Один или оба откидных клапана можно не обязательно закрепить или зафиксировать на элементе основания 110 при помощи различных стандартных способов крепления, включая клеящие вещества, хирургические нити, хирургические зажимы и т. д.
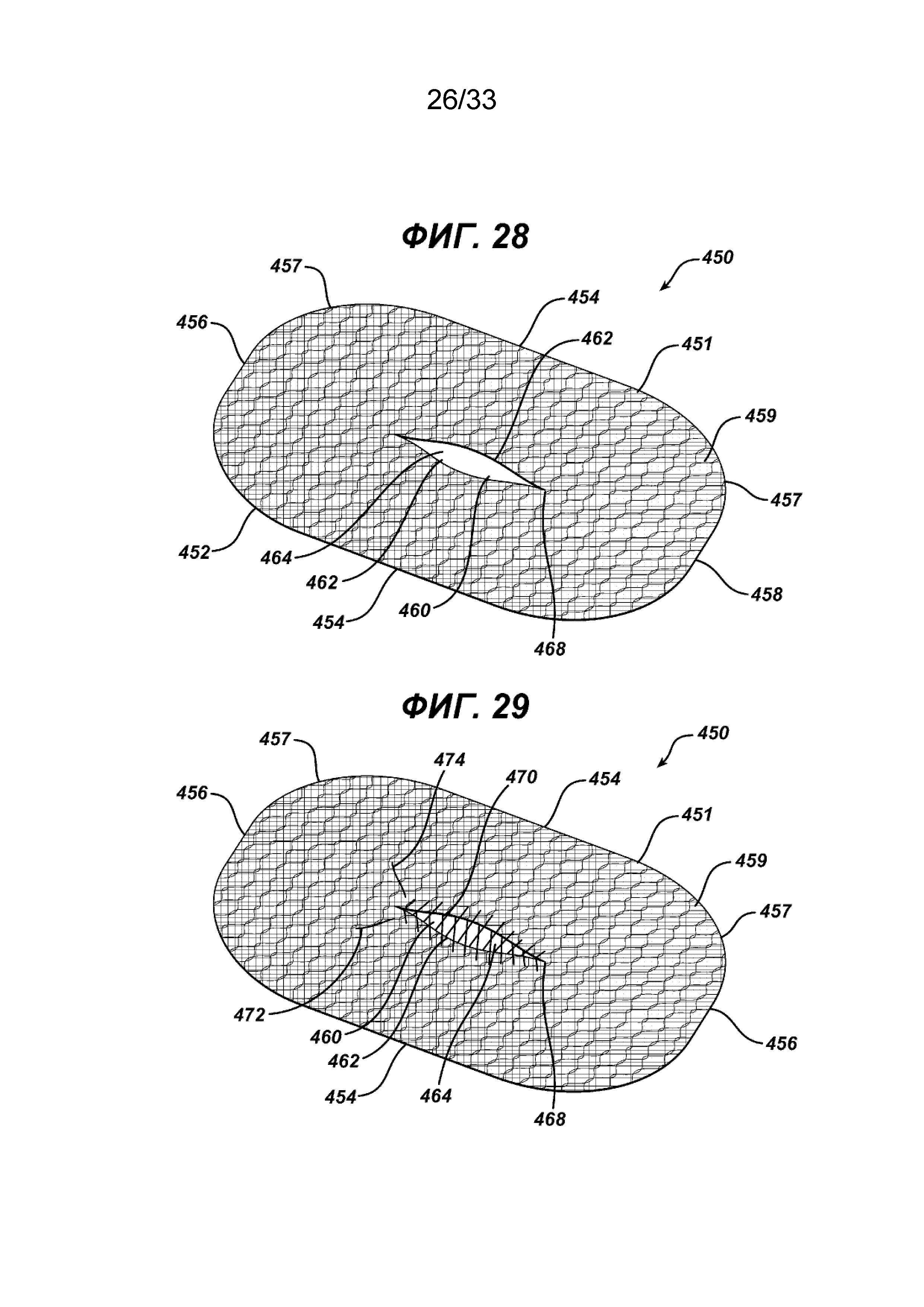
На ФИГ. 10 и 11 показан другой вариант осуществления 400 одноплоскостного имплантата для пластики ткани в соответствии с настоящим изобретением. Имплантат для пластики 400 имеет элемент основания 410 с верхней стороной 412 и нижней стороной 414. Имплантат имеет периферию 416. В элементе основания 410 имеется щель 420 с отверстием 424, ограниченным сторонами 422. Щель 420 имеет концы 428. Вокруг щели 420 имеется хирургическая шовная нить 430 с концами 432 и 434 и хирургической иглой 436, установленной на конце 432, и необязательно, хотя это и не показано, на конце 434. Нить 430 установлена вокруг отверстия 424 в традиционной конфигурации матрацного шва (непрерывного). Как показано на ФИГ. 11, отверстие 424 закрывают натяжением концов нити 432 и 434, которое сближает стороны 422. При необходимости для зацепления ткани нитью 430 можно использовать хирургическую иглу 436. На ФИГ. 28 и 29 показан другой вариант установки нити. Имплантат для пластики 450 аналогичен имплантату для пластики 400, но имеет элемент основания 451 прямоугольной формы с большими противоположными сторонами 454 и меньшими противоположными сторонами 456, соединенными закругленными углами 457. Элемент основания 451 имеет нижнюю сторону 458 и верхнюю сторону 459, а также внешнюю периферию 452. Элемент основания 451 имеет расположенную в центре щель 460 с отверстием 464, ограниченным сторонами 462. Щель 460 имеет концы 468. Вокруг щели 460 имеется хирургическая шовная нить 470 с концами 472 и 474. Нить 470 установлена в конфигурации «ботиночный шнурок». Видно, что нить 470 установлена на щель 460 захватом противоположных сторон 462 щели 460 вокруг отверстия 464. Видно, что нить 470 имеет концы 472 и 474, находящиеся смежно друг с другом вдоль одного конца 468 щели 460. Щель 460 закрывают после размещения имплантата 450 стягиванием концов 472 и 474, тем самым закрывая отверстие 464. На нити 460 могут не обязательно иметься хирургические иглы, установленные на одном или обоих концах 472 и 474. Элементы основания 410 и 451 могут иметь любую подходящую геометрическую конфигурацию.
На ФИГ. 12 и 13 показан предпочтительный вариант осуществления имплантата для пластики ткани 200 в соответствии с настоящим изобретением. Видно, что имплантат 200 имеет по существу плоский или двухмерный элемент основания 210, который имеет верх 212, низ 214 и периферию 216. Видно, что элемент основания 210 имеет овальную форму, но также может иметь другие геометрические формы, включая прямоугольную, круглую, квадратную, многоугольную, их комбинации и т. п. В элементе основания 210 имеется прорезь 220 со сквозным отверстием 222. Прорезь 220 ограничена противоположными сторонами 224 и 225 и криволинейными концами 226. Видно, что имплантат 200 имеет верхний откидной клапан 230 и нижний откидной клапан 240. Видно, что верхний откидной клапан 230 имеет по существу прямоугольную форму, хотя может иметь и другие геометрические конфигурации, включая круглую, овальную, прямоугольную, многоугольную и т. д. и т. п. Видно, что клапан 230 имеет верхнюю сторону 231 и нижнюю сторону 232. Клапан 230 также имеет противоположные стороны 235 и 236, соединенные противоположными концевыми сторонами 237. Клапан 230 устанавливается на верхней стороне 212 элемента основания 210 смежно со стороной 224 прорези 220 соединением клапана 230 вдоль его стороны 235 любым традиционным способом, таким как шитье, склеивание, установка скоб, сварка, установка заклепок и т. п., для создания шва 239. Таким образом, клапан 230 имеет свою нижнюю сторону 232 обращенной к верхней стороне 212 элемента основания 210 и расположен таким образом, чтобы в исходном положении накрыть прорезь 220 и отверстие 222. Откидной клапан можно повернуть вверх вокруг шва 239 для открытия прорези 220 и отверстия 222. На нижней стороне 214 элемента основания 210 установлен другой откидной клапан 240. Видно, что клапан 240 имеет верхнюю сторону 241 и нижнюю сторону 242. Клапан 240 также имеет противоположные стороны 245 и 246, соединенные противоположными концевыми сторонами 247. Клапан 240 устанавливают на нижней стороне 214 элемента основания 210 смежно со стороной 225 прорези 220 соединением клапана 240 вдоль его стороны 245 традиционным способом, таким как шитье, склеивание, установка скоб, сварка, установка заклепок и т. п., для создания шва 249. Таким образом, верхняя сторона 241 клапана 240 обращена к нижней стороне 214 элемента основания 210, а сам клапан расположен таким образом, чтобы в исходном положении накрыть прорезь 220 и отверстие 222. Откидной клапан можно повернуть вверх вокруг шва 249 для открытия прорези 220 и отверстия 222. Клапан 240 можно также повернуть вверх вокруг шва 249 сквозь прорезь 220 и отверстие 222.
На ФИГ. 14, 14a, 14b и 15-17 показан предпочтительный имплантат для пластики ткани 250 в соответствии с настоящим изобретением. Имплантат 250 аналогичен имплантату 200, но изготовлен другим способом из двух отдельных частей элементов основания. Видно, что имплантат 250 имеет по существу плоский или двухмерный элемент основания 260, образованный по существу из плоских или двухмерных частей основания 270 и 280. Элемент основания 260 имеет нижнюю сторону 264, верхнюю сторону 262 и периферию 266. Видно, что часть основания 270 имеет прямую сторону 272 с концами 274. Видно также, что часть основания 270 имеет сторону 276 с криволинейными концами 278, которые соединяются с концами 274. От прямой стороны 272 продолжается элемент откидного клапана 290, имеющий откидную сторону 292 и свободную сторону 294. Видно, что элемент откидного клапана 290 имеет по существу прямоугольную конфигурацию, но также может иметь другие геометрические конфигурации, в том числе круглую, овальную, прямоугольную, многоугольную и т. д. и т. п. Видно, что часть основания 280 имеет прямую сторону 282 с концами 284. Видно также, что часть основания 280 имеет сторону 286 с криволинейными концами 288, которые соединяются с концами 284. От прямой стороны 282 продолжается элемент откидного клапана 300, имеющий откидную сторону 302 и свободную сторону 304. Видно, что элемент откидного клапана 300 имеет по существу прямоугольную конфигурацию, но может также иметь другие геометрические конфигурации, включая, овальную, прямоугольную, многоугольную и т. д. и т. п. Элемент основания 260 и имплантат для закрытия грыжи 250 образованы из частей основания 270 и 280 соединением частей основания вдоль прямых сторон 272 и 282 вдоль швов 268. Это можно осуществить любым традиционным способом, включая шитье, сварку, установку скрепок, скоб, склеивание и т. д., а также комбинации вышеуказанных или аналогичных способов. Видно, что прямые стороны 272 и 282 соединены с обеих сторон элементов откидного клапана 290 и 300, тем самым создавая щель 310 между элементами 290 и 300 с отверстием 315. Щель 310 ограничена откидными сторонами 292 и 302 элементов откидного клапана 290 и 300 и имеет противоположные концы 312. При сборке имплантата 250 и элемента основания 260 откидной клапан 290 вводят сквозь отверстие 315 в щели 310. В исходном положении, как показано на ФИГ. 12 и 16, элемент клапана 300 находится на верхней стороне части основания 270 элемента основания 260, а элемент клапана 290 находится на нижней стороне части основания 280. В исходном положении каждый элемент клапана 290 и 300 накрывает щель 310 и отверстие 315. Следует понимать, что любой из откидных клапанов можно повернуть сквозь щель 310 и отверстие 315, хотя, как показано, элемент откидного клапана 290 имплантата 250 повернут сквозь щель и расположен смежно с нижней стороной 264 элемента основания 260. Кроме того, щель 310 может иметь другие геометрические конфигурации и формы, включая прорезь и т. д.
На ФИГ. 17-22 показан имплантат 250 в положении готовности для крепления к ткани во время процедуры пластики ткани, такой как процедура пластики грыжи. Как показано на ФИГ. 17, имплантат расположили в положении готовности путем поворота клапана 300 вверх от верхней стороны 262 элемента основания 260. Также видно, что клапан 290 повернут вверх сквозь щель 310 и отверстие 315. После поворота откидных клапанов 290 и 300 таким образом щель 310 и отверстие 315 оказываются открыты для обеспечения доступа хирургическому инструменту, такому как герниостеплер, или пальцам хирурга. Хирургический герниостеплер 320 показан на ФИГ. 18 вместе с имплантатом для пластики ткани 250 в соответствии с настоящим изобретением. Видно, что герниостеплер 320 имеет проксимальную рукоятку 322 и активирующий спусковой механизм 324. От дистального конца 326 рукоятки 322 продолжается изогнутый стержень 330 с дистальной частью 332 и дистальным концом 334. Видно, что часть дистального конца 332 введена сквозь щель 310 и отверстие 315 между направленными вверх откидными клапанами 290 и 300 таким образом, чтобы дистальный конец 334 можно было перемещать вдоль нижней стороны 264 элемента основания 260 для закрепления элемента основания 260 на ткани с помощью хирургических скрепок. На ФИГ. 20 показан имплантат для пластики грыжи 250, имплантированный пациенту. Показано поперечное сечение стенки тела 370 с созданным хирургическим путем отверстием 372. Видно, что стенка тела 370 имеет внутренний брюшинный слой 374, далее верхний слой фасции 375, далее слой мышц 376, слой жира 377 и верхний дермальный слой 378. Видно, как верхнюю сторону 262 элемента основания 260 устанавливают смежно с брюшинным слоем 334, при этом элементы откидного клапана 290 и 300 продолжаются в направлении из отверстия 332 и сквозь него. Видно, как стержень 330 герниостеплера 320 вводят сквозь хирургическое отверстие 332, сквозь щель 310 и отверстие 315 в нижнюю часть брюшной полости пациента. Видно, как часть дистального конца 332 и дистальный конец 334 располагают смежно с нижней стороной 264 элемента основания 260 для закрепления части элемента основания 260 на брюшинном слое 374. На ФИГ. 19 показан имплантат 250, элементы клапана 290 и 300 которого необязательно закреплены вдоль их нижних сторон 302 и 292 соответственно, хирургической шовной нитью 380 с концами 381 и 382. Хирургическая игла 388 крепится к концу нити 281. Сшитые элементы клапана закрывают отверстие 315 в щели 310. Кроме того, клапаны могут быть соединены или скреплены вместе, чтобы закрыть щель 310 с помощью обычных клеящих веществ, хирургических скрепок и т. д. Клапаны 290 и 300 могут быть альтернативно применены в их исходном положении при имплантации. Стержень герниостеплера вводят под клапан 300 сквозь щель 310 и отверстие 315, не поворачивая клапаны вверх. После закрепления клапаны можно оставить в исходном положении без дополнительного крепления клапанов. Клапан 290 не дает ткани или внутренним органам передвигаться к прорези 310 и отверстию 315; любое давление на клапан 290 приведет к тому, что он будет плотно прижат к нижней стороне 264 элемента основания 260, закрывая щель 310.
На ФИГ. 21 и 22 показан хирургический герниостеплер 340 с прямым стержнем 350, который можно использовать для крепления имплантата для пластики ткани в соответствии с настоящим изобретением. Инструмент 340 имеет проксимальную рукоятку 342 с активирующим спусковым механизмом 344. От дистального конца 346 рукоятки 340 продолжается прямой стержень 350 с дистальной частью 352 и дистальным концом 354. Видно, что часть дистального конца 352 введена сквозь щель 310 и отверстие 315 между направленными вверх откидными клапанами 290 и 300 таким образом, чтобы дистальный конец 354 можно было перемещать вдоль нижней стороны 264 элемента основания 260 для закрепления элемента основания 260 на ткани с помощью хирургических скрепок. На ФИГ. 22 показан имплантат для пластики ткани 250, имплантированный пациенту. Показано поперечное сечение стенки тела 370 с созданным хирургическим путем отверстием 372. Видно, что стенка тела 370 имеет внутренний брюшинный слой 374, далее верхний слой фасции 375, далее слой мышц 376, слой жира 377 и верхний дермальный слой 378. Видно, как верхнюю сторону 262 элемента основания 260 устанавливают смежно с брюшинным слоем 374, при этом элементы откидного клапана 290 и 300 продолжаются в направлении из отверстия 332 и сквозь него. Видно, как стержень 350 герниостеплера 350 вводят сквозь хирургическое отверстие 372, сквозь щель 310 и отверстие 315 в нижнюю часть брюшной полости пациента. Видно, как часть дистального конца 352 и дистальный конец 354 располагают смежно с нижней стороной 264 элемента основания 260 для закрепления части элемента основания 260 на брюшинном слое 374.
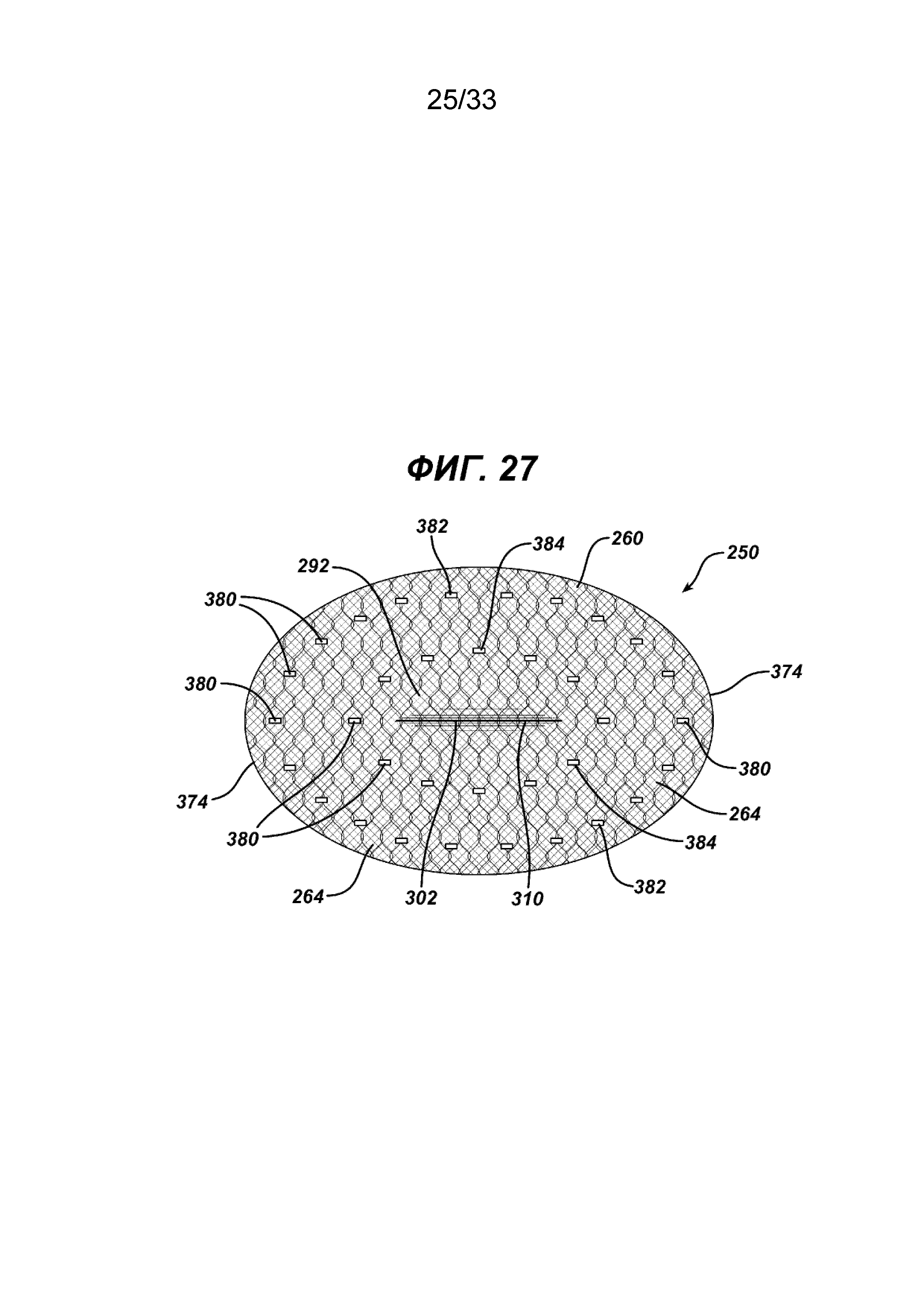
ФИГ. 23 и 24 иллюстрируют имплантацию имплантата для пластики ткани 250 в соответствии с настоящим изобретением пациенту во время хирургического вмешательства пластики грыжевого дефекта. Видно, как хирург держит рукоятку 322 хирургического герниостеплера 320, одной рукой активируя спусковой механизм 324. Инструмент имеет изогнутый стержень 330, и проксимальную часть 332 стержня 330 вводят сквозь отверстие 372 стенки тела 370 и сквозь щель 315 и отверстие 350 имплантата для пластики грыжи 250. Имплантат 250 имплантируют в брюшной полости пациента таким образом, чтобы верхняя сторона 262 элемента основания 260 находилась смежно с брюшинным слоем 374. Откидные клапаны 290 и 300 повернуты вверх для открытия щели 310, и отверстия 315 и проходят сквозь отверстие 372 стенки тела 370 таким образом, чтобы частично проходить над дермальным слоем 378. Видно, что внутренние органы пациента 379 смежны с нижней стороной 264 элемента основания 260. Видно, как стержень 330 герниостеплера 320 вводят сквозь хирургическое отверстие 372, сквозь щель 310 и отверстие 315 в нижнюю часть брюшной полости пациента. Видно, как часть дистального конца 332 и дистальный конец 334 располагают смежно с нижней стороной 264 элемента основания 260 для закрепления части элемента основания 260 на брюшинном слое 374. Видно, как другая рука хирурга прощупывает стенку тела пациента 370 над дистальным концом 334, чтобы определить расположение скрепки перед ее установкой активацией спускового механизма 324. Как показано на ФИГ. 26, после имплантации имплантата 250 и его крепления скрепками 380 на нижней стороне 264 элемента основания 260 может иметься две концентрические короны скрепок 382 и 384 для крепления имплантата 250 к брюшинному слою 374.
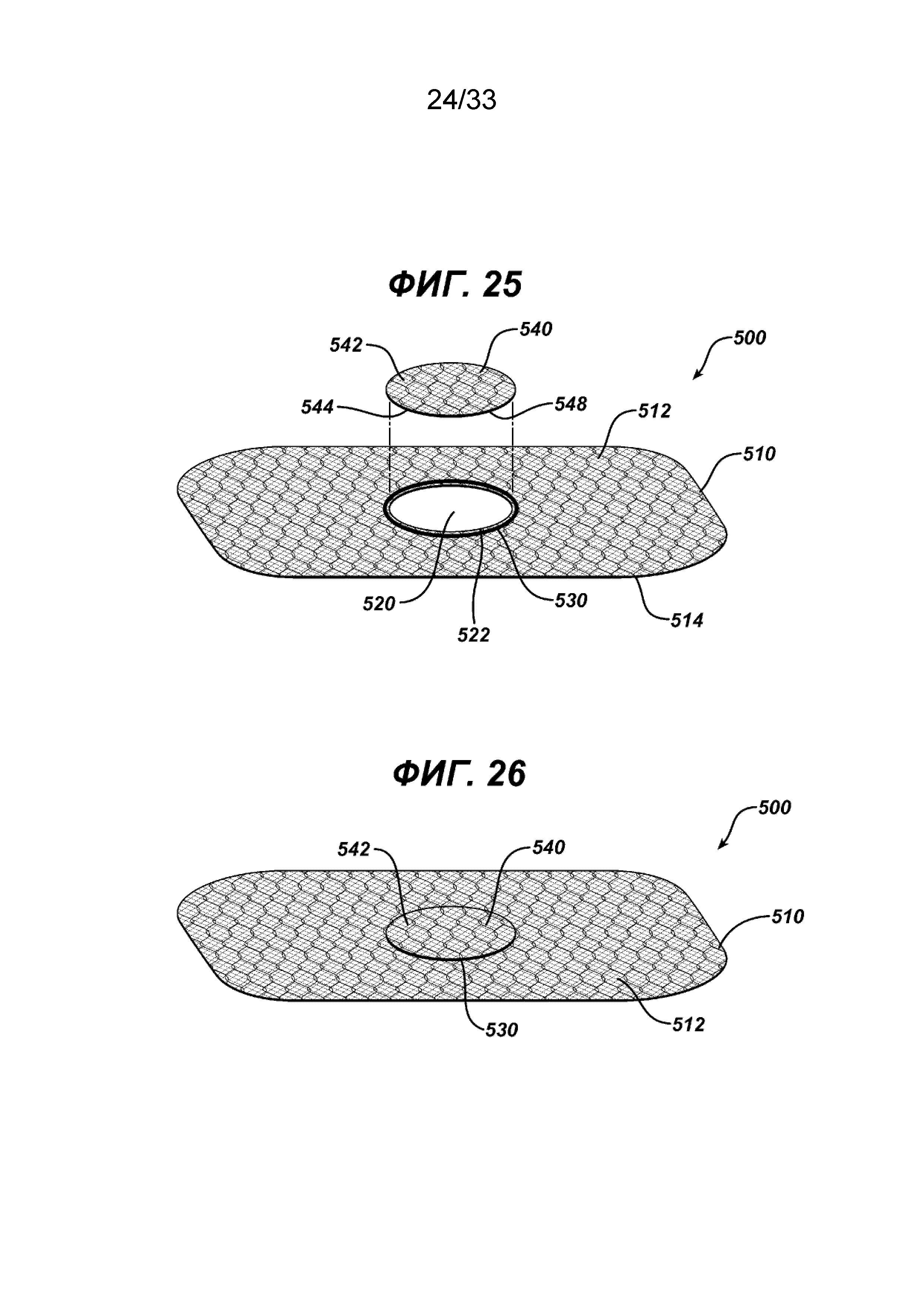
На ФИГ. 25 и 26 показан другой вариант осуществления имплантата для пластики ткани в соответствии с настоящим изобретением. Видно, что имплантат 500 имеет по существу плоский элемент основания 510 с верхней стороной 512 и нижней стороной 514. Видно, что элемент основания 510 имеет круглое отверстие 520, ограниченное периферией 522. Видно, что над периферией 522 круглого отверстия 520 расположено закрывающее кольцо 530. Имплантат 500 также имеет закрывающий элемент 540 с верхней стороной 542 и нижней стороной 544. На нижней стороне 544 закрывающего элемента 540 имеется сопрягающееся закрывающее кольцо 548. Сопрягающееся закрывающее кольцо 548 съемным образом зацепляется с закрывающим кольцом 530. При использовании в хирургических вмешательствах хирург удаляет закрывающий элемент 540 из элемента основания 510, таким образом открывая отверстие 520. Затем элемент основания 510 имплантируют в стенку тела пациента таким образом, чтобы верхняя сторона 512 элемента основания 510 была смежной с внутренним слоем брюшной полости, такой как брюшина. Затем хирург вводит дистальную часть стержня инструмента для крепления, такого как герниостеплер, сквозь отверстие 520 в брюшную полость под нижней стороной 514 элемента основания 510. После крепления элемента основания 510 к внутреннему слою ткани и после выведения стержня инструмента для крепления хирург устанавливает закрывающий элемент 540 на верхней части 512 элемента основания 510 таким образом, чтобы сопрягающееся закрывающее кольцо 548 и закрывающее кольцо 530 соединились.
На ФИГ. 31-37 показан дополнительный вариант осуществления нового устройства для восстановления ткани 600 в соответствии с настоящим изобретением. Устройство 600 имеет элемент основания 610 с верхней стороной 612, нижней стороной 614 и периферией 616 рядом с периферийным краем 619. Элемент основания 610 показан имеющим по существу овальную форму или конфигурацию, но может иметь и другие конфигурации, включая квадратную, прямоугольную, круглую, многоугольную и т. д., их комбинации и т. п. Хотя элемент основания 610 предпочтительно должен быть по существу плоским, он может иметь другую форму, например быть изогнутым и т. д. Через элемент основания 610 проходит расположенная в центре прорезь 640, имеющая отверстие 642, ограниченное противоположными сторонами 644 и противоположными концами 643. Прорезь 640 окружена дополнительной линией шва 647. При желании прорезь 640 может быть расположена так, что она будет смещена от центра. Элемент основания 610 также может (необязательно) иметь пару противоположных смещенных изогнутых прорезей 650, имеющих отверстия 652, ограниченные противоположными сторонами 654 и противоположными концами 653. Прорези 650 окружены дополнительной линией шва 657. На нижней стороне 614 элемента основания 610 расположен барьерный противоспаечный элемент 620. Барьерный противоспаечный элемент 620 предпочтительно представляет собой по существу плоский элемент, изготовленный из биорассасывающегося полимера, имеющего противоспаечные свойства, хотя при желании барьерный элемент 620 может быть изогнутой или другой формы. Барьерный противоспаечный элемент 620 имплантата имеет верхнюю сторону 622, нижнюю сторону 624, периферию 626 и периферийный край 628. Барьерный противоспаечный элемент 620 прикреплен к нижней стороне 614 элемента основания 610 вокруг соответствующих периферий 616 и 626 соответствующих элементов 610 и 620, формируя карман 630 между нижней стороной 624 элемента основания 610 и верхней стороной 622 противоспаечного барьера 620. Карман 30 имеет периферию 31. Барьерный противоспаечный элемент 620 может быть прикреплен к элементу основания 610 с помощью различных традиционных способов, включая склеивание, сварку, соединение, пришивание, механическое крепление и т. д., но не ограничиваясь ими. К карману 630 можно получить доступ хирургическим инструментом, таким как хирургический герниостеплер (как правило, от дистального конца удлиненного стержня такого инструмента или степлера), через прорезь 640 или дополнительные прорези 650. Как видно на ФИГ. 32, барьерный противоспаечный элемент установлен на элементе основания 610 с помощью тонкой полимерной пленки в виде кольца 638, которую нагревают, чтобы использовать ее в качестве клея между двумя элементами 610 и 620, чтобы сформировать структуру устройства для восстановления 600, имеющего доступный карман 630. Примером такого полимера, который может быть использован для кольца 638, является полидиоксанон. Барьерный противоспаечный элемент 620 может (необязательно) иметь секцию периферии 626, проходящую в радиальном направлении за пределы периферийной кромки 619 элемента основания 610, формируя секцию фланца 629, имеющую периферийную кромку 628. Согласно ФИГ. 33, имплантат для пластики ткани 600 имплантирован пациенту ниже дефекта грыжи 660 в стенке тела 670. Отверстие 675, созданное хирургическим путем, находится в стенке тела 670 выше дефекта грыжи 660. Нижняя сторона 624 барьерного противоспаечного элемента примыкает к внутренним органам пациента 700, а верхняя сторона 612 элемента основания 610 прилегает к внутренней стороне 672 стенки органа 670. Устройство 600 было частично прикреплено к стенке органа 670 хирургическим степлером 680. Скрепки 680 применяются путем вставки дистального участка стержня хирургического инструмента степлера в одно из отверстий 640 или 650 и размещения периферии 616 элемента основания 610 с дистальным концом дистальной части стержня, а затем закрепления скрепок через элемент основания 610 в стенке тела 670. Периферия 631 кармана 630 помогает хирургу в поиске и размещении периферии 616 элемента основания 610 для правильного размещения скрепок 680 или других устройств крепления. Отверстия 640 и 650 закреплены и закрыты соответствующим закрывающим элементом, как описано в документе, например швом.
На ФИГ. 34-36 изображены различные дополнительные способы установки барьерного противоспаечного элемента 620 на элементе основания 610. На ФИГ. 34 периферия 626 противоспаечного барьера 620 перемещается около периферийной кромки 619 элемента основания 610 и над нею таким образом, что участок фланца 629 находится на верхней стороне 612. Дистальный конец 698 дистальной части 695 стержня 692 хирургического степлера 690 в кармане 630 находится в положении закрепления хирургических скрепок через элемент основания 610 и элемент фланца 629 в стенке тела 670. На ФИГ. 35 изображен альтернативный вариант осуществления имплантата 600, где секция фланца 629 противоспаечного барьера 620 установлена на нижней стороне 614 элемента основания 610 вокруг периферии 616. Другой вариант осуществления имплантата 600 без фланцевого элемента 629 изображен на ФИГ. 36, где периферия 626 барьерного противоспаечного элемента 620 установлена непосредственно на периферии 616 элемента основания 610, прилегающего к периферийной кромке 619 элемента основания 610, или может быть установлена непосредственно у края 619 таким образом, что соответствующие периферийные кромки 619 и 628 будут по существу совпадать; при желании периферия 626 противоспаечного барьера 629 может быть установлена так, чтобы охватывать наружную кромку 619 в элементе основания 610. На ФИГ. 37 устройство для восстановления ткани 600 размещено в непосредственной близости к внутренней стороне 672 тела стенки 670 под дефектом грыжи 660. Хирургический степлер 690, имеющий стержень 692, находится в непосредственной близости от дефекта грыжи 660 таким образом, что дистальный участок 695 стержня 692 вставляется через отверстие 675, дефект 60 и через отверстие 640 в элементе основания 610. Дистальный кончик 698 дистального конца 695 стержня 692 направляется в положение, примыкающее к периферии 616 элемента основания 610 по периферии 631 в кармане 630, чтобы закрепить или установить скрепки или другие крепежные устройства для установки устройства 600 для стенки тела 670. Новое устройство для восстановления ткани 600 в соответствии с настоящим изобретением обеспечивает все преимущества одноплоскостной конструкции, а также дополнительно обеспечивает биорассасывающийся полимерный противоспаечный барьер, который образует карман или сумку, при этом конец хирургического инструмента для фиксации может быть вставлен в карман или сумку и направлен в необходимое место, чтобы прикрепить устройство к стенке тела, защищая основные внутренние органы и/или ткани от контакта с устройством.
Имплантаты в соответствии с настоящим изобретением могут не обязательно содержать достаточное эффективное количество активного вещества, такого как лечебное вещество, или быть покрыты им. Вещества, допустимые для применения в качестве активных веществ, включают в себя традиционные вещества, которые могут быть синтетическими или природного происхождения и могут без ограничений включать в себя, например, антибиотики, противомикробные средства, антибактериальные препараты, антисептики, химиотерапевтические препараты, цитостатики, ингибиторы метастазирования, противодиабетические средства, противогрибковые средства, гинекологические препараты, урологические препараты, противоаллергические препараты, половые гормоны, ингибиторы синтеза половых гормонов, кровоостанавливающие средства, гормоны, пептидные гормоны, антидепрессанты, витамины, такие как витамин C, антигистаминные препараты, депротеинизированную ДНК, плазмидную ДНК, катионные комплексы ДНК, РНК, клеточные компоненты, вакцины и клетки, присутствующие в организме в естественных условиях, или генетически модифицированные клетки.
В одном варианте осуществления активные вещества могут представлять собой антибиотики, включая такие вещества, как гентамицин или антибиотик, выпускаемый под торговой маркой ZEVTERA™ (цефтобипрола медокарил) (изготовитель - Basilea Pharmaceutica Ltd., г. Базель, Швейцария). В одном варианте осуществления имплантат может включать в себя противомикробные средства широкого спектра действия, используемые против различных бактерий и дрожжей (даже в присутствии жидкостей организма), такие как октенидин, октенидина дигидрохлорид (включенный в качестве активного компонента в состав дезинфектанта Octenisept® производства компании Schulke & Mayr, г. Нордерштедт, Германия), полигексаметиленбигуанид (ПГМБ) (включенный в качестве активного компонента в состав препарата Lavasept® производства компании Braun, Швейцария), триклозан, медь (Cu), серебро (Ag), наносеребро, золото (Au), селен (Se), галлий (Ga), тауролидин, N-хлортаурин, антисептики на спиртовой основе, такие как ополаскиватель для рта Listerine®, сложный этиловый эфир N-альфа-лаурил-L-аргинина (LAE), миристамидопропилдиметиламин (MAPD, включенный в качестве активного компонента в состав препарата SCHERCODINE™ M), олеамидопропилдиметиламин (OAPD, включенный в качестве активного компонента в состав препарата SCHERCODINE™ O) и стеарамидопропилдиметиламин (SAPD, включенный в качестве активного компонента в состав препарата SCHERCODINE™ S). В одном варианте осуществления активное вещество может представлять собой октенидина дигидрохлорид (именуемый в дальнейшем октенидин) и/или ПГМБ.
Хотя предпочтительно, чтобы имплантаты для пластики грыжи в соответствии с настоящим изобретением имели одно расположенное в центре отверстие, при этом отверстие и связанный с ним закрывающий элемент могут быть смещены от центра. Кроме того, в имплантатах для пластики грыжи в соответствии с настоящим изобретением можно использовать более одного отверстия и закрывающего элемента.
Следующие примеры иллюстрируют принципы и способы осуществления в соответствии с настоящим изобретением, хотя не ограничиваются ими.
Пример 1
Пациента с брюшной или послеоперационной грыжей готовят к процедуре открытой пластики грыжи следующим образом. Область кожи, окружающую грыжу, очищают стандартным противомикробным раствором, таким как бетадин. Пациенту дают стандартный общий наркоз стандартным способом путем индукции и ингаляции. Затем хирург начинает хирургическое вмешательство, выполняя разрез кожи и подкожной ткани, которая покрывает грыжу. В случае запланированного внутрибрюшинного размещения сетки вскрывают грыжевой мешок. Края здоровой фасции вокруг дефекта обследуют и любые соединения внутренних органов с брюшной стенкой разделяют, чтобы создать свободное пространство для фиксации сетки.
На данном этапе процедуры хирург готовит сетчатое устройство для восстановления ткани, которое сконфигурировано в виде имплантата для пластики грыжи в соответствии с настоящим изобретением с откидными клапанами и элементом основания с отверстием и прилегающим противоспаечным барьером, образующим карман для вставки сквозь дефект брюшной стенки в брюшную полость так, чтобы верхняя сторона стенки была смежной с брюшиной, которая окружает дефект, а нижняя сторона сетчатого имплантата была обращена вниз к внутренним органам пациента. Фиксирующие швы можно накладывать через сетку в ткани брюшной полости по необходимости, например по четырем сторонам света сетки (север, юг, восток, запад). После расположения клапаны поворачивают вверх для открытия отверстия в элементе основания сетки. Сетку фиксируют традиционным хирургическим герниостеплером или другими способами фиксации. По меньшей мере участок фиксатора вводят через отверстие таким образом, чтобы дистальный конец фиксатора находился в кармане, созданном между сеткой и нижней частью основания, при этом хирург определяет местонахождение периферии устройства для пластики тканей, находя кончик дистального конца инструмента, прилегающего к периферии кармана. Затем периметр сетки фиксируют при помощи множества скрепок в конфигурации короны. Герниостеплер выводят из кармана и отверстие сетки закрывают, заворачивая закрывающие клапаны должным образом в соответствии с настоящим изобретением. Клапаны можно не обязательно закрепить при помощи клеящего вещества, нити, заклепок или других способов фиксации или можно вернуть в исходное положение без крепления друг к другу. При желании грыжевой дефект можно первично закрыть. Разрез кожи закрывают, применяя соответствующие методики сшивания или закрытия, и разрез надлежащим образом перевязывают, а пациента переводят в послеоперационную палату.
Новые имплантаты для пластики грыжи в соответствии с настоящим изобретением имеют многочисленные преимущества. Новые имплантаты для пластики грыжи предусматривают однослойный тканевый имплантат, который можно фиксировать скрепками в ходе процедуры открытой пластики внутрибрюшинной грыжи. Имплантаты для пластики имеют дополнительные преимущества, включая меньшее количество чужеродного материала (т. е. меньшую массу чужеродного материала) и возможность имплантировать однослойную сетку для пластики ткани при открытых хирургических вмешательствах. Имплантаты для пластики ткани в соответствии с настоящим изобретением, предпочтительно изготовленные из сетки, могут потенциально увеличивать скорость срастания ткани, предоставлять меньшую площадь для формирования биопленки, имеют меньшую стоимость производства, их легче упаковывать, стерилизовать и использовать с улучшенной эргономичностью. Периферически прикрепленный противоспаечный барьер обеспечивает карман для дистального конца хирургического инструмента, тем самым изолируя внутренние органы от инструмента. Противоспаечный барьер может быть съемным (необязательно).
Хотя настоящее изобретение показано и описано применительно к подробным вариантам его осуществления, специалистам в данной области будет понятно, что возможны различные изменения в его форме и деталях без отступления от сущности и объема заявленного изобретения.
Реферат
Группа изобретений относится к медицине, а именно к хирургии. Устройство для восстановления ткани содержит плоский элемент основания, содержащий биосовместимый нерассасывающийся полимер и имеющий верхнюю сторону, нижнюю сторону, внешнюю периферию и наружную кромку; отверстие, расположенное в указанном элементе основания; закрывающий элемент, связанный с указанным отверстием; и полимерный биорассасывающийся барьерный противоспаечный элемент, имеющий верхнюю сторону, нижнюю сторону, внешнюю периферию и периферийную кромку; указанный барьер установлен на элементе основания возле соответствующих наружных периферий таким образом, что между верхней стороной барьера и нижней стороной элемента основания образован карман, причем доступ к карману возможен через отверстие. Для осуществления способа выполнения пластики дефекта стенки тел вводят устройство для восстановления ткани во внутренний слой стенки тела, имеющий дефект ткани. Располагают устройство вокруг дефекта таким образом, чтобы верхняя сторона элемента основания располагалась смежно с внутренним слоем стенки тела. Вводят конец инструмента для хирургической фиксации сквозь отверстие для доступа к карману и нижней стороне элемента основания и фиксации элемента основания, направляя инструмент к периферии кармана, к внутреннему слою стенки тела. Манипулируют элементом закрытия для закрытия отверстия. Группа изобретений позволяет улучшить видимость и упростить установку устройства для восстановления ткани. 2 н. и 35 з.п. ф-лы, 37 ил.

Комментарии