Прогестерон для лечения или предупреждения самопроизвольных преждевременных родов - RU2524617C2
Код документа: RU2524617C2
Чертежи
















Описание
Перекрестная ссылка на предшествующие заявки
В данной заявке испрашивается приоритет предварительной заявки на патент США №60/888480, поданной 6 февраля 2007 года, и предварительной заявки на патент США №60/973667, поданной 19 сентября 2007 года, раскрытие которых полностью включено в настоящий документ посредством ссылки.
Область техники, к которой относится изобретение
Настоящее изобретение относится к способу лечения или предупреждения преждевременных родов у беременных женщин наряду с улучшением здоровья новорожденного. Более конкретно, изобретение относится к способу лечения или предупреждения наступления преждевременных родовых схваток, приводящих к преждевременным родам, путем введения беременной женщине прогестерона в количестве, достаточном для продления срока беременности за счет задержки укорочения или сглаживания шейки ее матки. Кроме того, изобретение относится к способу лечения или предупреждения наступления преждевременных родовых схваток наряду с уменьшением неонатальной смертности и/или неонатальных осложнений путем введения беременной женщине с симптомом укороченной шейки эффективного количества прогестерона для задержки родовых схваток и для уменьшения неонатальной смертности и/или неонатальных осложнений.
Предшествующий уровень техники
Общеизвестно, что у беременных женщин, испытавших самопроизвольные преждевременные роды (СПР), начинающиеся с преждевременных родовых схваток (которые также взаимозаменяемо именуются как "ранние родовые схватки") и с началом регулярных сокращений, которые вынуждают шейку матки раскрываться или сглаживаться (расширение или утончение шейки матки) и смягчаться до достижения 37 недель беременности. Если женщина рожает ребенка до 37 недели, то обычно и условно такой случай называется преждевременными родами, и ребенок считается недоношенным.
Преждевременные роды остаются одной из наиболее серьезных проблем в акушерстве, оказывая огромное влияние на младенцев, их семьи и на наше общество. Согласно недавнему исследованию, опубликованному Институтом медицины, с 1981 года частота преждевременных родов увеличилась на 33% и только в Соединенных Штатах каждый год около 500000 женщин рожают раньше срока, что приводит к годовым затратам на ранние роды в размере 26 миллиардов долларов для нашей национальной системы здравоохранения. Недавно сообщалось о том, что преждевременные роды происходят в 15% случаях беременности в развитом мире и имели место в 12,7% от общего количества родов в США в 2006 году и в 12,4% от общего количества родов в США в 2004 году. См., например, Use of progesterone to reduce preterm birth, American College of Obstetricians and Gynecologists Committee Opinion No. 291, Vol. 102, No. 5, November 2003, pages 1115-1116; Hamilton, B. E., Annual Summary of Vital Statistics: 2005, Pediatrics, Vol. 119, No. 2, February 2007, pages 345-360.
Полагают, что при преждевременных родах до 32 недель беременности очень высок риск осложнений и смертности. Кроме того, было обнаружено, что преждевременные роды в период между 32 и 36 неделями беременности являются особо тревожными, поскольку в этом случае большое количество младенцев находится в группе риска. Преждевременные роды являются причиной 60-70% случае в детской смертности в течение первого года жизни, а также являются главной причиной расходов на медицинскую помощь как в перинатальный период, так и на протяжении всей жизни выживших младенцев. Последние достижения в современном акушерском уходе за новорожденными привели к повышению выживаемости младенцев, однако у 55% новорожденных с очень низкой массой тела при рождении (<1000 г) или рожденных очень рано (<28 недель), которые доживают до среднего детского возраста, проявляются признаки клинически значимого нарушения познавательных способностей, способностей к обучению и нарушения на поведенческом уровне.
Приблизительно 20-30% случаев преждевременного рождения являются результатом решения врача спровоцировать роды при показаниях, связанных с матерью или плодом. В остальных случаях преждевременные рождения являются самопроизвольными и обычно происходят после начала преждевременных родов или разрыва плодного пузыря. Установлено несколько факторов риска для преждевременных родов, к которым относятся: многоплодная беременность, материнский стресс, генерализованная и внутриутробная инфекция, расовая принадлежность и социально-экономический статус. В исследовании по прогнозированию преждевременных родов было обнаружено, что история предыдущих самопроизвольных преждевременных родов является сильным прогностическим фактором последующих случаев преждевременных родов, при этом в случае, когда предшествующие роды происходили на 23-27 неделях, риск их повторения увеличивается в 11 раз. Однако, к сожалению, методы оценки риска, учитывающие только исторические факторы риска, обладают неприемлемо низкой чувствительностью и слабой прогностической силой. Пополнение метода оценки исторического риска техническими средствами, в частности исследование шейки матки методом ультразвуковой эхографии, помогает улучшить чувствительность и специфичность. Ультразвуковое определение цервикального укорочения коррелирует с логарифмическим увеличением риска преждевременных родов. См. Iams et al, The length of the cervix and the risk of spontaneous premature delivery, N. Engl. J. Med. 1996; 334:567-572.
Многие из выживающих недоношенных младенцев страдают от пожизненных трудностей, таких как корковый паралич, умственная отсталость, хроническое заболевание легких, недостаток слуха и зрения, пониженная обучаемость.
Чем более доношенным является ребенок при рождении, тем с большей вероятностью он или она выживут и с меньшей вероятностью у него или нее будут проблемы, связанные со здоровьем. Недоношенные дети, рожденные в период между 34 и 37 неделями, как правило, относительно здоровы. Если женщина рожает до 34 недели, то повышаются риски неблагоприятных воздействий на здоровье и/или медицинских осложнений.
Общеизвестно, что длина шейки женской матки является хорошим показателем того, будут ли у беременной женщины преждевременные родовые схватки или преждевременные роды. Врачи в плановом порядке проверяют длину шейки матки женщины при первом предродовом посещении, так что они могут наблюдать за изменениями цервикальной длины по мере развития беременности. Если шейка матки женщины укорачивается на втором триместре беременности, то это означает, что шейка матки женщины начинает истончаться (сглаживаться), и это достоверный показатель того, что у женщины повышенный риск преждевременных родов.
Укорочение шейки матки и в некотором отношении такие характеристики, как предыдущие случаи преждевременных родов, возраст, этническая принадлежность, индекс массы тела (ИМТ) и цервикальная хирургия, являются общеизвестными факторами риска, связанными с преждевременными родами. Данные подтверждают обратную зависимость между длиной шейки матки и преждевременными родами. При изучении 2915 женщин, у которых исследовалась зависимость между цервикальной длинной и преждевременным родоразрешением, исследователи обнаружили, что даже небольшое уменьшение длины шейки матки в период между 24ой и 28ой неделями беременности ассоциировалось с повышенным риском преждевременных родов (RR 2.03; 95% ДИ, 1.28-3.22). См. Iams et al, The length of the cervix and the risk of spontaneous premature delivery, N. Engl. J. Med. 1996; 334:567-572. На 24 неделе, при сравнении с женщинами, у которых длина шейки матки находилась выше 75ой процентили от нормального уровня, у женщин с длиной шейки матки в 25ой процентили (<3,0 см) относительный риск преждевременных родов составлял 3,79 (95% ДИ, 2,32-6,19); у женщин с длиной шейки матки в 10ой процентили (<2,6 см) относительный риск составлял 6,19 (95% ДИ, 3,84-9,97); у женщин с длиной шейки матки в 5ой процентили (<2,2 см) относительный риск составлял 9,49 (95% ДИ, 5,95-15,15); а у женщин с длиной шейки матки в 1ой процентили (<1,3 см) относительный риск составлял 13,99 (95% ДИ, 7,89-24,78). См. там же. В других исследованиях было установлено, что наблюдение за длиной шейки матки может помочь в идентификации женщин с повышенным риском повторных преждевременных родов. См. Spong, C., Prediction and prevention of recurrent spontaneous preterm birth, American College of Obstetricians and Gynecologists, Vol. 110, No. 2, Part 1, August 2007, страницы 407-408.
В настоящее время в Соединенных Штатах не существует одобренной терапии для предупреждения преждевременных родов. См. Отчет Института медицины по преждевременным родам за 2006 год. Существующая медицинская практика превентивного лечения в отношении укороченной длины шейки матки на раннем сроке беременности включает механические/хирургические способы лечения. Например, цервикальный серкляж - хирургическая операция, при которой шейку матки зашивают или накладывают на нее шов, тем самым физически предотвращая шейку матки от преждевременного укорочения или утончения. После этого швы снимают, как правило, примерно на 37 неделе, для обеспечения нормального расширения шейки матки во время родовых схваток. К сожалению, к типичным неблагоприятным воздействиям, связанным с процедурами цервикального серкляжа, относятся риск преждевременных сокращений, цервикальная дистоция (неспособность шейки матки расширяться нормальным образом во время родовых схваток), цервикальные инфекции и другие риски, обычно связанные с хирургическим вмешательством. Кроме того, имеются расхождения во мнениях об эффективности серкляжа при лечении укороченной шейки матки. Несколько недавних исследований наводят на мысль о том, что хирургическое лечение ничуть не лучше плацебо. Хотя длина шейки матки, в частности укорочение шейки матки, как известно, коррелирует с преждевременными родами, в настоящее время нет сведений о каком-либо безоперационном вмешательстве, которое бы являлось эффективным. См. Spong, C., страницы 407-408. Т.е. на текущий момент нет приемлемого медицинского лечения фактора риска для преждевременных родовых схваток и родов, известного под названием "укороченная шейка матки".
Хотя уже было рекомендовано введение прогестерона для предупреждения преждевременных родов у некоторых женщин, которые, как считалось, имели высокий уровень риска, основное внимание было направлено к пациенткам с предисторией преждевременных родов. Эффективность прогестерона, вводимого через влагалище, для предотвращения преждевременных родов у женщин с особо высоким риском преждевременных родов при незрелости плода, в частности у женщин, испытавших укорочение шейки матки, далека от конкретности и по большей части остается неизвестной. Например, O'Brien и соавт. определили, что профилактическое лечение вагинальным гелем прогестерона не снижает эффективно частоту повторных преждевременных родов у женщин группы высокого риска, выбранных по истории самопроизвольных преждевременных родов. Согласно мнению Комитета по акушерской практике Коллегии американских акушеров и гинекологов, опубликованному в издании Use of Progesterone to Reduce Preterm Birth, American College of Obstetricians and Gynecologists Committee Opinion No. 291, Vol. 102, No. 5, November 2003, страницы 1115- 1116, идеальный состав прогестерона до сих пор неизвестен.
Использование прогестерона для лечения всех женщин с риском преждевременных родов в настоящее время не имеет безусловной поддержки. Несколько авторов выразили мнение о необходимости в проведении адекватно разработанных исследований методом случайной выборки в более крупных популяциях с целью идентификации идеальных состава и дозировки прогестерона и выявления спада числа родов до срока в 37 недель и снижения перинатальной заболеваемости и смертности. См., например, Dodd et al, Prenatal administration of progesterone for preventing preterm birth, Cochrane Database Syst Rev 2006.
Несмотря на то, что существует много споров об использовании прогестерона в отношении родов, в частности в отношении периода беременности, имеется незначительная, если вообще и имеется, традиционная область медицины, анализирующая воздействия на неонатальные популяции на основании курсов лечения по предотвращению преждевременных родов. Мета-анализ результатов исследований, проводимых методом случайной выборки, среди женщин выявил, что возможно снижение риска родов до срока менее 37 и 34 недель. Dodd, J.M. et al, Prenatal administration of progesterone for preventing preterm birth (Review), The Cochrane collaboration, John Wiley Sons, Ltd, 2006, страницы 1-36. Однако важно то, что нет статистически значимых различий в частоте перинатальной смерти между женщинами, которым вводили прогестерон, и женщинами, которым вводили плацебо. Dodd, J.M. et al, стр. 4-5. Фактически, не сообщалось о различиях, касательно неонатальных исходов, между группами плацебо и прогестерона. Dodd, J.M. et al, страницы 4-5; Mackenzie, R. et al., Progesterone for the prevention of preterm birth among women at increased risk: A systematic review and meta-analysis of randomized controlled trials, Journal of Obstetrics and Gynecology, 194, 2006, страницы 1234-42.
В одном исследовании представлена информация о продлении срока беременности и о заболеваемости детей. Lam, F. et al., Evaluation of the pregnancy prolongation index (PPI) as a measure of success of obstetric interventions in the prevention of preterm birth and associated morbidities, Journal of Obstetrics and Gynecology, 192, 2005, 2047-54.
Однако в этом исследовании не предоставлены сравнительные экспериментальные данные между группами, подвергнутыми лечению, и контрольными группами. Более того, данное исследование не относится к использованию прогестерона для лечения или профилактики преждевременных родов. Наконец, это исследование было ограничено оценкой здоровья новорожденного просто как функции внутриутробного возраста плода на момент родов, а не как следствия применения лечебного/профилактического средства.
Таким образом, существует необходимость в способе лечения или предупреждения начала преждевременных родовых схваток и происходящих в результате этого преждевременных родов у беременных женщин, в частности у женщин с укороченной шейкой матки, не оказывающем неблагоприятных воздействия на здоровье, которые обычно имеют место в используемых на сегодняшний день способах. Более того, помимо акцентирования внимания только на здоровье рожающей матери, существует необходимость в сосредотпривлечении большого внимания и вмешательстве в улучшение выхода новорожденного. Т.е. преждевременные роды ассоциируются с высокими перинатальными осложнениями и смертностью, а задержка ранних родовых схваток обычно не ассоциируется с улучшенными последствиями для младенцев. Традиционные знания не приносят какую-либо пользу для здоровья новорожденных младенцев. Поэтому в данной области техники существует необходимость в разработке способа лечения и/или профилактики с целью улучшения натального здоровья, в частности неонатального здоровья, в случае родов, происходящих до срока.
Раскрытие изобретения
Настоящее изобретение направлено на способ лечения или предупреждения начала преждевременных родовых схваток и последующих преждевременных родов у беременных женщин. В предпочтительном варианте осуществления способ включает введение беременной женщине, нуждающейся в этом, эффективного количества прогестерона, достаточного для продления срока беременности за счет задержки укорочения или утончения шейки матки. Предпочтительно, прогестерон вводят в виде вагинального геля, вагинального суппозитория, вагинального крема или в виде вагинальной твердой лекарственной формы (такой как таблетка) или с помощью средства доставки, помещаемого во влагалище, например, цервикального кольца или других устройств, общеизвестных в данной области техники.
Настоящее изобретение предлагает способ улучшения здоровья новорожденного, т.е. уменьшения неонатальных осложнений и/или смертности при родах у женщин с укороченной длиной шейки матки на втором триместре беременности. Способ уменьшения осложнений и смертности у новорожденных включает введение беременной женщине с укороченной или сглаженной шейкой матки, нуждающейся в этом, эффективного количества прогестерона, достаточного для продления срока беременности. В некоторых вариантах осуществления младенцы, рожденные от женщин, проходивших лечение и/или профилактику прогестероном, характеризуются пониженными неонатальными осложнениями или смертностью, уменьшенным количеством дней пребывания в отделении реанимации новорожденных (ОРН), пониженной вероятностью госпитализации в ОРН или комбинацией упомянутого в сравнении с детьми, рожденными от матерей, не обеспеченных эффективным количеством прогестерона во время беременности. В предпочтительных вариантах осуществления 45-800 мг прогестерона, либо природного, либо синтетического, или его производного, вводят в виде вагинального геля. В дополнительных вариантах осуществления прогестерон вводят ежедневно, начиная примерно с 18ой-22ой недели и до 37ой недели беременности, предпочтительно, в течение 14-19 недель.
В других вариантах осуществления настоящего изобретения прогестерон вводят беременной женщине, длина шейка матки которой превышает 1,0 см и, более предпочтительно, превышает 1,5 см, или прогестерон вводят беременной женщине, длина шейки матки которой составляет от 1,0 см до 8,0 см. В различных вариантах длина шейки матки у женщин, которым вводят прогестерон, меньше или равна 3,0 см, предпочтительно, составляет менее 2,8 см, а еще более предпочтительно составляет менее 2,5 см.
В вариантах осуществления настоящего изобретения вводимым прогестероном может являться молекула прогестерона (из любого источника, включая природный или синтетический) или метаболиты прогестерона (из любого источника, включая природный или синтетический), или какой-либо иной прогестин. Прогестерон сам по себе предпочтителен, хотя можно использовать и другие прогестины. Если используют синтетический прогестин, то, предпочтительно, синтетический прогестерон выбирают из группы, состоящей из производных прогестерона или тестостерона или производных других молекул с прогестогенной активностью. К таким прогестинам относятся (но перечень этим не ограничивается) капроат 17-альфа-гидроксипрогестерона, ацетат медроксипрогестерона, норэтиндрон, ацетат норэтиндрона, энантат норэтиндрона, дезогестрел, левоноргестрел, линестренол, этинодиола диацетат, норгестрел, норгестимат, норэтинодрел, гестоден, дроспиренон, тримегестон, леводезогестрел, гестодин, нестерон, этоногестрел и производные 19-нортестостерона. В предпочтительном варианте осуществления прогестерон включает какое-либо соединение из природных прогестинов, прогестерона или 17-альфа-гидроксипрогестерона. Некоторые прогестины могут доставляться через влагалище, некоторые внутримышечной инъекцией, некоторые введением через рот, а некоторые ректальным введением, хотя можно использовать и другие способы введения, известные в данной области техники. В предпочтительном варианте осуществления прогестерон вводят через систему доставки лекарства к участку действия, которая включает прогестерон, водорастворимый, набухающий в воде поперечно-сшитый полимер поликарбоновой кислоты и, по меньшей мере, один адъювант.
В предпочтительном варианте осуществления прогестерон вводят ежедневно вагинальным способом. Однако введение может быть нечастым, например, один раз в неделю, либо частым, например, 4 раза в день, в зависимости от характеристик прогестина и состава прогестина. Предпочтительно, прогестерон вводят, начиная примерно с 18ой-22ой недели и до 37ой недели беременности, или в течение приблизительно 14-19 недель, в зависимости от внутриутробного возраста плода на момент начала лечения или в день родов. В другом варианте осуществления прогестерон вводят, начиная с 16ой недели и до 37ой недели беременности, или в течение приблизительно 21 недели. В других вариантах осуществления прогестерон вводят, начиная со времени положительного теста на наличие беременности и до 37ой недели беременности, или начиная со 2ой-4ой недели беременности, в течение приблизительно 33-35 недель.
Количество вводимого прогестерона предпочтительно составляет от 45 мг до 800 мг, а более предпочтительно, от 90 мг до 250 мг, в расчете на прогестиновое действие природного прогестерона, вводимого через влагалище, но может быть больше или меньше указанных значений в зависимости от активности прогестина и способа введения. Прогестерон предпочтительно вводят беременной женщине, начиная уже с начала беременности, у которой длина шейки матки превышает 1,0 см. Более предпочтительно, прогестерон вводят беременной женщине, начиная уже с начала беременности, у которой длина шейки матки составляет, по меньшей мере, 1,0 см и не более 8,0 см, а еще более предпочтительно, прогестерон вводят беременной женщине, у которой длина шейки матки меньше или равна 2,5 см или 3,0 см.
В другом варианте осуществления настоящего изобретения предлагаются улучшенные способы лечения или предупреждения начала преждевременных родовых схваток и ранних родов путем введения беременной женщине прогестерона в количестве, достаточном для сведения к минимуму или задержки укорочения или сглаживания шейки ее матки, а также по возможности для ее смягчения или расширения.
Краткое описание чертежей
Другие особенности и преимущества изобретения станут очевидными из описания, которое будет дано ниже, со ссылкой на прилагаемые фигуры, на которых в качестве примера, а не с целью ограничения, показаны возможные варианты осуществления изобретения.
Фиг.1 представляет собой таблицу, которая включает исходные данные для участниц исследования, в котором сравнивается эффективность прогестерона при лечения преждевременных родов в плацебо и прошедших лечение группах в соответствии с одним вариантом осуществления изобретения.
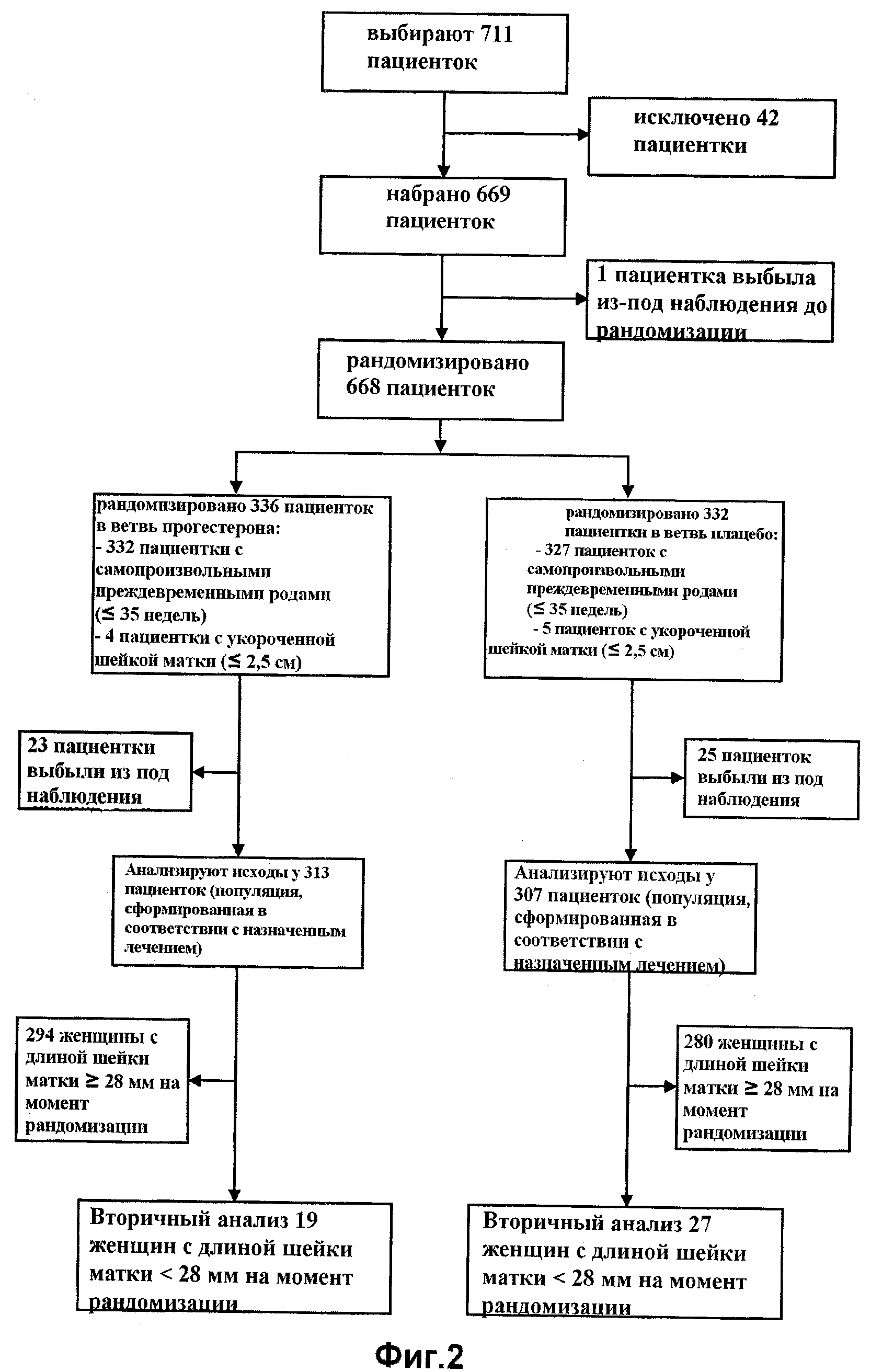
Фиг.2 представляет собой таблицу, иллюстрирующую исследуемый профиль участниц согласно одному варианту осуществления изобретения.
Фиг.3 представляет собой таблицу данных для участниц с укороченной шейкой матки, длина которой составляет менее 2,8 см, согласно одному варианту осуществления изобретения.
Фиг.4 представляет собой таблицу, которая включает данные для длины шейки матки на 28 неделе для участниц в плацебо и проходящих лечение группах, согласно одному варианту осуществления изобретения.
На фиг.5а и 5b изображена кривая срока родоразрешения для участниц в группе плацебо и группе, подвергнутой лечению прогестероном, согласно варианту осуществления изобретения.
Фиг.6 представляет собой кривую срока родоразрешения для участниц с исходной длиной шейки матки, меньшей или равной 3,2 см в соответствии с одним вариантом осуществления изобретения.
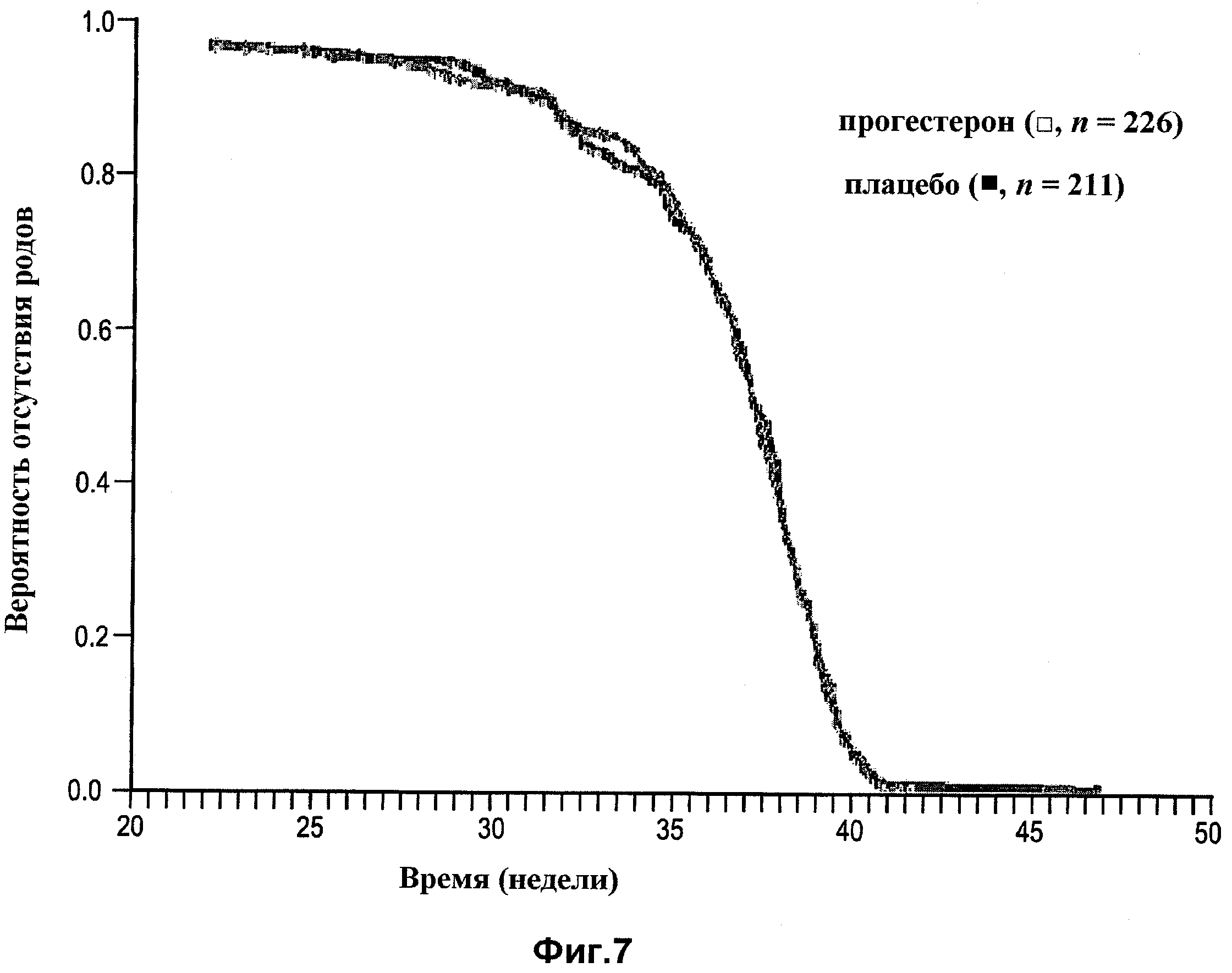
Фиг.7 представляет собой кривую срока родоразрешения для участниц с исходной длиной шейки матки более 3,2 см, в соответствии с одним вариантом осуществления изобретения.
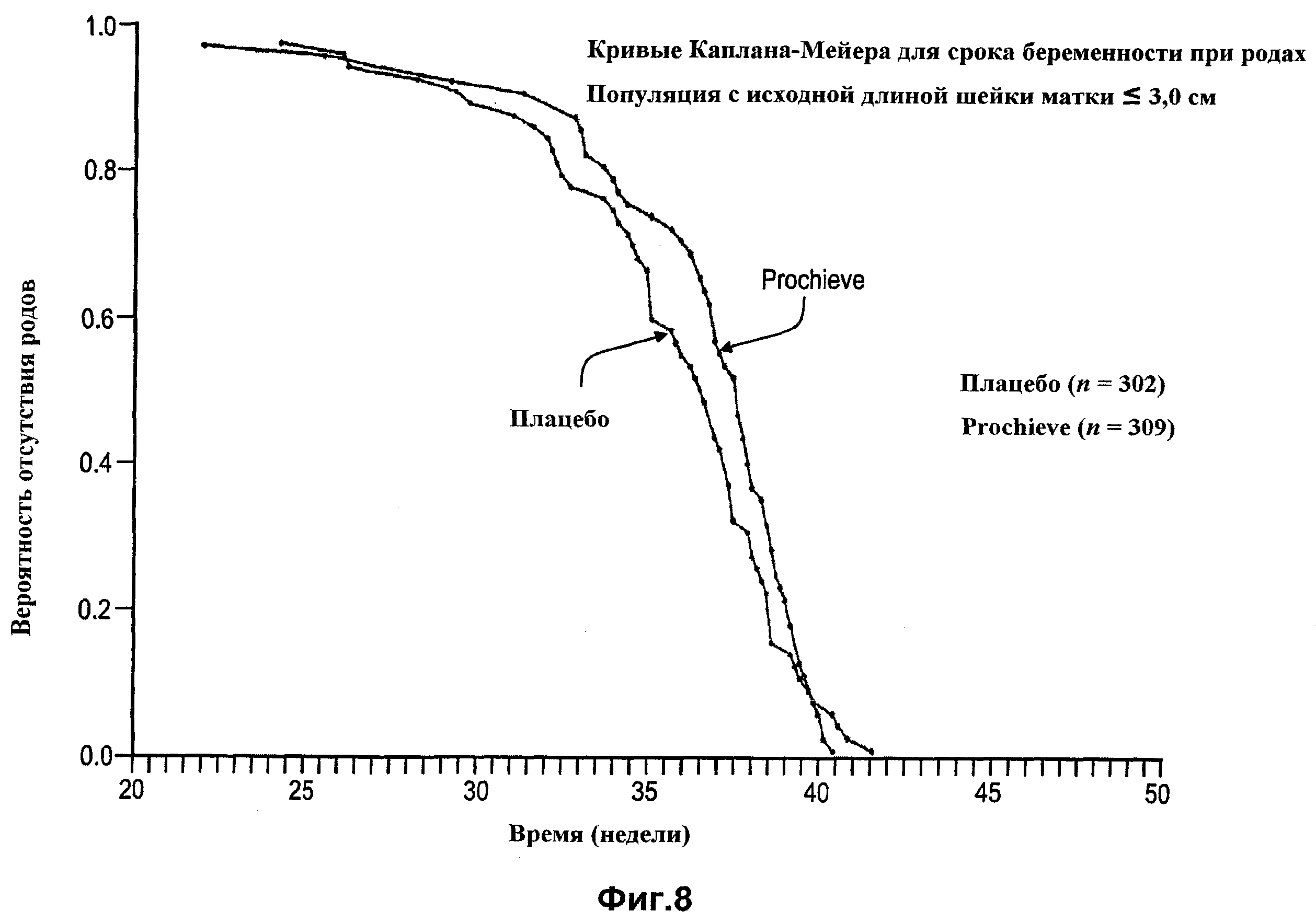
Фиг.8 представляет собой кривую срока родоразрешения для участниц с исходной длиной шейки матки, меньшей или равной 3,0 см согласно одному варианту осуществления изобретения.
Фиг.9 представляет собой кривую выживаемости, оценивающую преждевременные роды вплоть до срока в 37 недель у участниц с длиной шейки матки, меньшей или равной 3,0 см, согласно одному варианту осуществления изобретения.
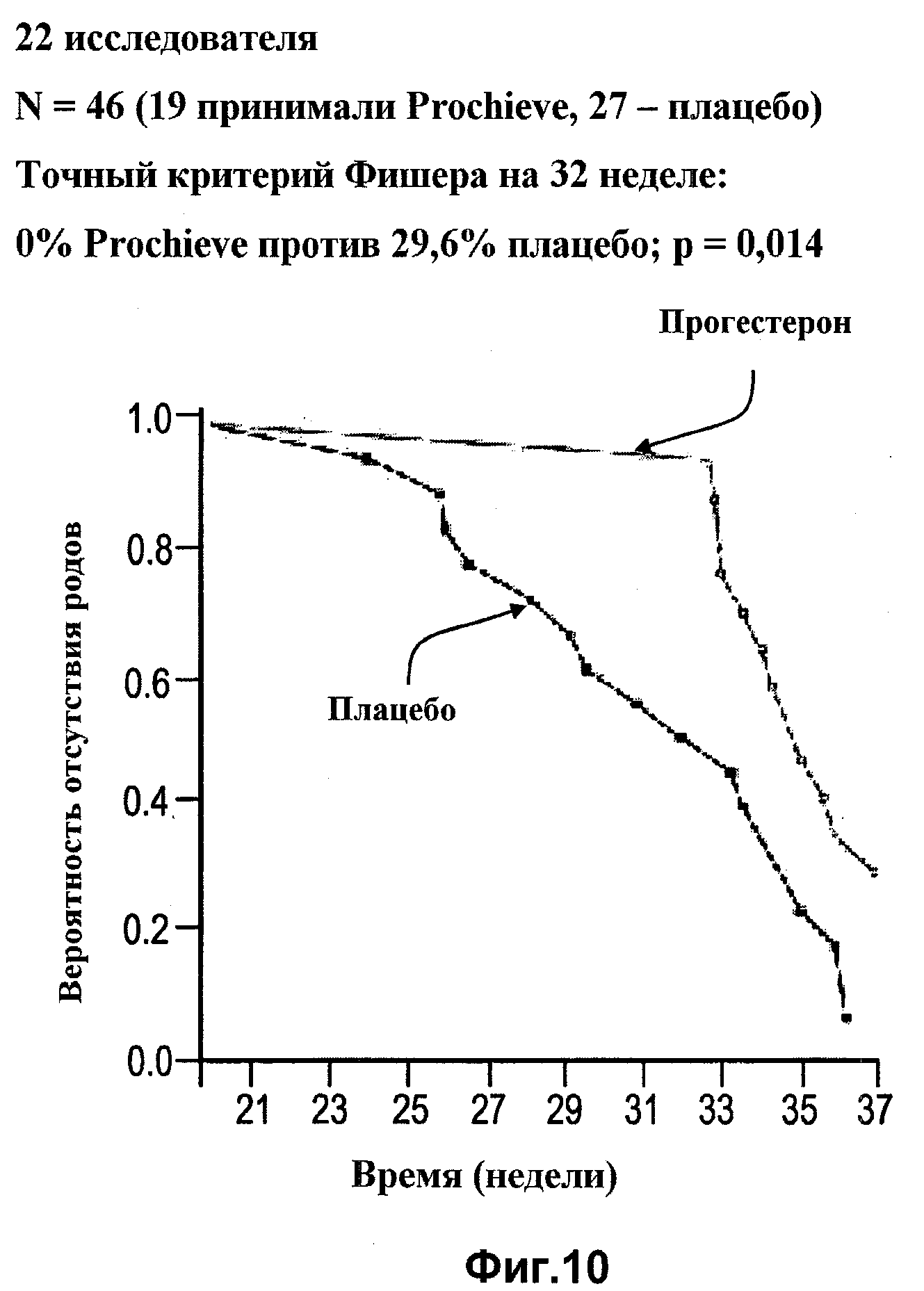
Фиг.10 представляет собой кривую срока родоразрешения для участниц с исходной длиной шейки матки, меньшей или равной 2,8 см, согласно одному варианту осуществления изобретения.
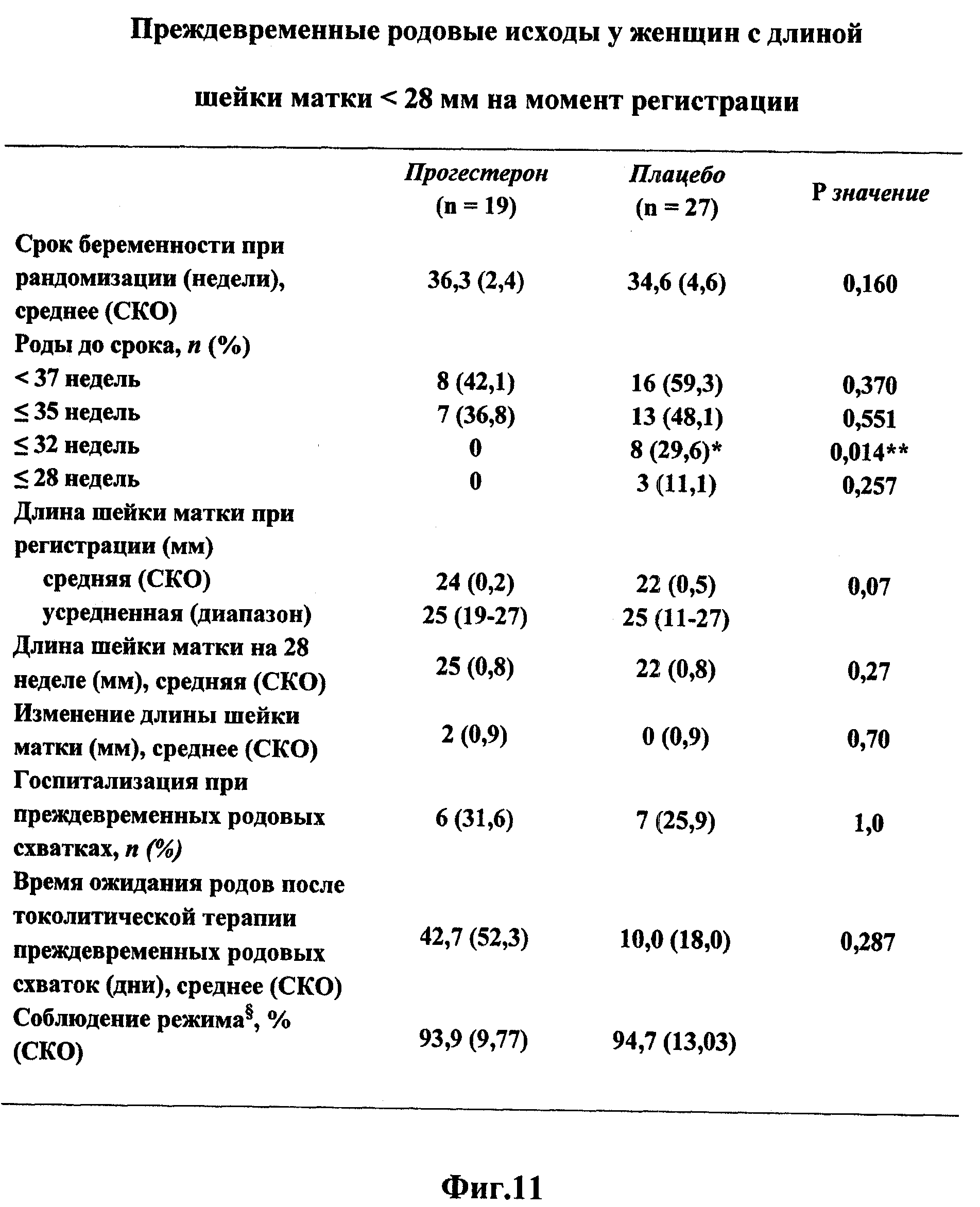
Фиг.11 представляет собой таблицу, в которой собраны результаты по преждевременных родам при исследовании участниц с длиной шейки матки менее 2,8 см на момент приема в соответствии с одним вариантом осуществления изобретения.
Фиг.12 представляет собой таблицу, в которой собраны неонатальные результаты у участниц с длиной шейки матки менее 2,8 см на исходном уровне согласно одному варианту осуществления изобретения.
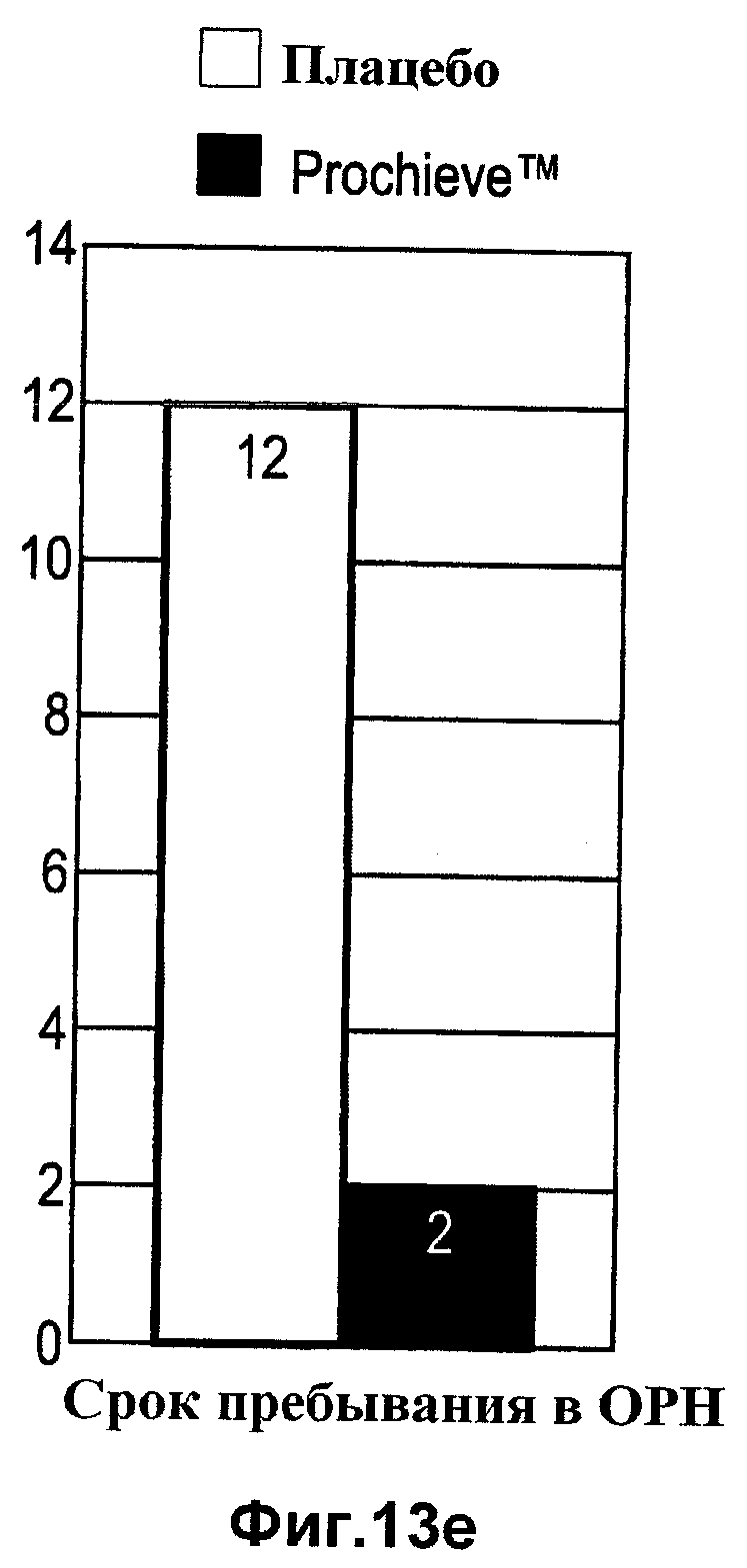
Фиг.13а-е представляет собой графики, отражающие результаты для младенцев у пациенток, исследуемых с помощью плацебо и подвергнутых лечению, с исходной длиной шейки матки менее 3,0 см, в соответствии с одним вариантом осуществления настоящего изобретения.
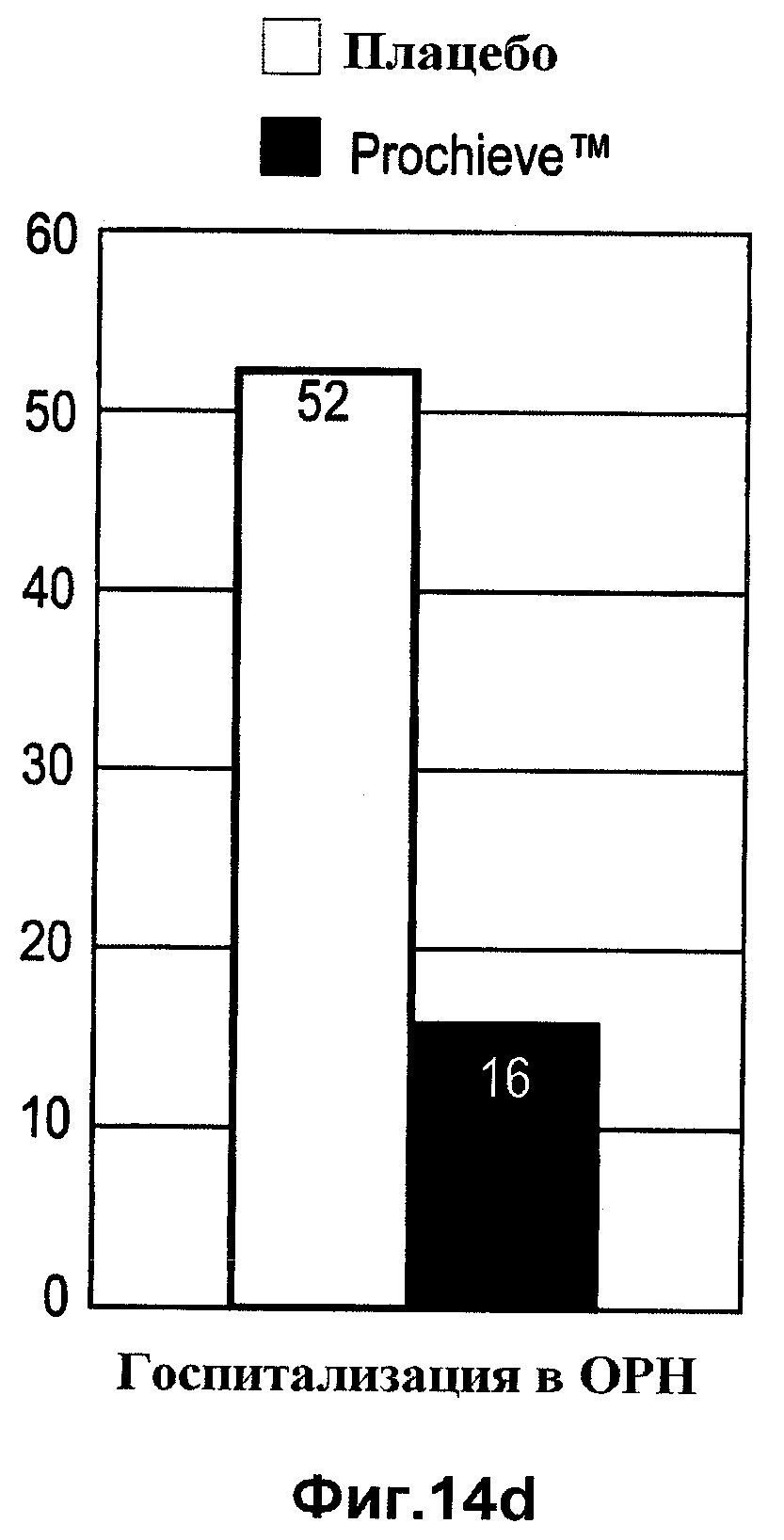
А фиг.14а-е представляет собой графики, отражающие результаты для младенцев у пациенток, исследуемых с помощью плацебо и подвергнутых лечению, с исходной длиной шейки матки менее 2,8 см, в соответствии с одним вариантом осуществления настоящего изобретения.
Осуществление изобретения
В области акушерства в общем неизвестно о введении прогестерона беременной женщине с укороченной или сглаженной шейкой матки, оказывающем влияние на расширение и утончение шейки матки, с целью лечения или предупреждения наступления преждевременных родовых схваток и ранних родов. В частности, по нашим последним сведениям нет никакой литературы или каких-либо изданий, в которых бы пояснялся и предлагался способ, в котором прогестерон вводят беременной женщине с укороченной шейкой матки для продления срока беременности за счет сведения к минимуму укорочения или сглаживания шейки матки, и при возможности за счет минимизации ее смягчения или расширения.
Настоящее изобретение направлено на улучшение здоровья новорожденного за счет введения эффективного количества прогестерона или его производного беременной женщине с укороченной или сглаженной шейкой матки. В предпочтительных вариантах осуществления при использовании прогестерона уменьшаются осложнения и/или смертность младенцев, рожденных от беременных женщины с симптомом укороченной длины шейки матки. В некоторых вариантах у новорожденных, матери которых подвергались лечению прогестероном, проявляется, по меньшей мере, один из следующих признаков: 1) уменьшение срока пребывания в отделении реанимации новорожденных (ОРН) и 2) меньшая процентная доля случаев госпитализации с ОРН (т.е. снижение количество детей в процентах, госпитализируемых в ОРН). Младенцы, рожденные от матерей, которым вводили прогестерон в период беременности, также характеризуются пониженной частотой неонатальных заболеваний и расстройств, таких как синдром дыхательной недостаточности (СДН), кровоизлияние в желудочки головного мозга, некротический энтероколит, сепсис и смерть, в сравнении с новорожденными, матерям которых не вводили прогестерон в период беременности. Проявление этих признаков является показателем снижения коэффициента заболеваемости и снижения количества детей, испытывающих недомогание, при лечении и/или профилактике прогестероном беременной матери с симптомами укороченной шейки матки. В сооветствии с изобретением лечение и профилактика матерей, у которых проявляются симптомы укороченной шейки матки, улучшают клиническое здоровье рожденных младенцев и уменьшают частоту родов на 37 или до 37 недели беременности.
В соответствии с вариантами настоящего изобретения предлагается использование прогестерона у пациентов с укороченной шейкой матки, что приводит к значительному снижению количества преждевременных родов (ПВР) до срока, меньшего или равного 32 неделям беременности, и/или к существенному улучшению результатов для выбранных младенцев. Кроме того, в вариантах осуществления высказывается мнение о том, что женщины с укороченной длиной шейки матки, составляющей, предпочтительно, менее 3,0 см, а более предпочтительно, менее 2,8 см, получают пользу от терапии прогестероном как методологии вмешательства в ПВР.
Используемое в данном документе выражение "преждевременный" описывает беременность человеческого организма, приводящую к родам до срока в 37 недель. Соответственно, выражение "преждевременный" охватывает роды, происходящие до срока менее 35 недель или до срока, меньшего или равного 32 неделям беременности. Помимо этого, другое определение преждевременных родовых схваток включает расширение и/или утончение шейки матки, которое определяется пальцевым исследованием, связанным с сократительной деятельностью матки до 37 недель беременности. В некоторых вариантах осуществления, обсуждаемых в этом документе, преждевременные родовые схватки определяются как 6 или более маточных сокращений в час, сопровождающихся задокументированным изменением шейки матки, раскрытием шейки матки до 2 см и более, утончением шейки матки на 80% и более или задокументированным изменением величины утончения шейки матки на 50% и более.
Используемый в этом документе термин "укороченная шейка матки" описывает длину шейки матки в пределах от 1,0 до 3,5 см, предпочтительно, от 1,0 до 3,0 см, более предпочтительно, от 1,0 до 2,5 см, а еще более предпочтительно, от 1,0 до 2,0 см. Шейка матки, длина которой составляет менее 1,0 см, обычно описывается как "ультракороткая шейка матки" и клинически отличима от "короткой шейки матки". Идентификация и клиническое диагностирование беременных женщин с укороченной шейкой матки известны специалисту в данной области техники и могут проводиться, например, такими способами, как экографический или клинический осмотр.
Используемое в этом документе понятие "неонатальный" охватывает детей в возрасте до 6 месяцев, предпочтительно в возрасте до 3 месяцев, более предпочтительно, до 2 месяцев, а еще более предпочтительно, в возрасте до 1 месяца. В некоторых вариантах осуществления понятие "неонатальный" включает в себя понятие "перинатальный", предпочтительно, период после рождения.
Используемый в этом документе термин "неонатальный исход" (который взаимозаменяемо именуется в этом документе как "здоровье новорожденного") измеряется частотой, уровнем распространенности и клиническими состояниями смертности и осложнениями. Например, здоровье может непосредственно коррелировать с весом младенца. Здоровье может также быть также обратно пропорционально частоте случаев госпитализации в отделение интенсивной терапии (например, в ОРН), продолжительности пребывания новорожденного в больнице, заболеваемости СДН, частоте кровоизлияний в желудочки головного мозга, заболеваемости некротическим энтероколитом, сепсисом и числу смертей новорожденных. Специалисты в данной области техники могут использовать и другие показатели заболеваемости.
Термин "фармацевтически эффективное количество" (или взаимозаменяемо именуемое как "эффективное количество") имеет свое обычное значение, принятое в данной области техники, т.е. количество лекарственного средства, которое способно вызывать in vivo клиническую реакцию, облегчающую проведение контроля, профилактики или терапии. Этот термин может включать в себя терапевтически или профилактически эффективное количество, либо эти оба значения. Используемое в данном документе выражение "подходящий" подразумевает пригодность для млекопитающего, предпочтительно, человека, для использования и для фармацевтических целей, раскрытых в данном документе.
Термин "лечение" или "обработка" подразумевает любой вид лечения заболевания или расстройства у млекопитающего, включая: предупреждение или защиту от заболевания или расстройства, т.е. порождение причины, из-за которой клинические симптомы не развиваются; подавление заболевания или расстройства, т.е. прекращение или подавление развития клинических симптомов; и/или облегчение заболевания или расстройства, т.е. вызывание регрессии клинических симптомов. В некоторых вариантах осуществления термин "лечение" или "обработка" включает улучшение симптомов излечения или заживления и предупреждение развития установленного заболевания.
Предполагается, что термин "профилактика" в качестве элемента "лечения" охватывает как "предупреждение", так и "подавление" по определению данного документа. Специалисты в данной области техники понимают, что при лечении человека не всегда возможно различить понятия "предупреждение" и "подавление", поскольку конечный индуктивный результат или результаты могут быть неизвестны, скрыты или состояние пациента нельзя выяснить до тех пор, пока он не поправится после появления результата или результатов.
Не связывая это с какой-либо теорией, полагают, что во всех случаях преждевременных родов количество женщин с укороченной шейкой матки составляет порядка 20-30%. В настоящем изобретении удивительно и неожиданно открыто, что популяция женщин, страдающих от укороченной шейки матки среди женщин, восприимчивых, предрасположенных или ассоциированных с частотой преждевременных родов, реагирует на лечение, профилактику прогестероном и/или другую терапию в период беременности, что предупреждает преждевременные роды или снижает частоту их случаев. Интересно отметить, что в данной области техники существуют большие споры касательно использования прогестерона для снижения частоты случаев преждевременных родов. Фиг.5а и 5b данной заявки указывают на то, что между прошедшей лечение популяцией беременных женщин, принимающих прогестерон, и контрольной популяцией, принимающих плацебо, в период беременности нет различий, при этом средняя исходная длина шейки матки у женщин в обоих группах составляет более 3,2 см. Фиг.6 и 7 показывают, что реагирующая популяция пациенток с укороченной шейкой матки (см. Фиг.6) скрыта в общей группе результатов (см. Фиг.5а и 5b) и что у популяции пациенток с более длинной шейкой матки (см. Фиг.7), подобно общей популяции, не проявляется воздействие прогестерона. Т.е. вероятность отсутствия родов раньше срока, как правило, схожа у двух групп. На самом деле, статистически результаты настолько завуалированы, что в предшествующем уровне техники посоветовали бы отойти от ожидания результатов, которых достигли авторы настоящего изобретения.
Однако исследование популяции с укороченной шейкой матки (например, когда длина шейки матки меньше или равна 3,0 см, как показано на Фиг.8) показывает, что женщины, принимающие прогестерон, имеют повышенную вероятность родить по срокам позже, чем женщины, принимающие плацебо. На фиг.9 показано, что дети, рожденные от женщин, которым вводили прогестерон, имеют больше шансов выжить, чем дети, рожденные от женщин, принимавших плацебо, благодаря уменьшению вероятности преждевременных родов. См. Фиг.10, 11 и 12. Схожие результаты были обнаружены у женщин с длиной шейки матки менее 2,8 см.
Прогестерон, который вводят в соответствии с настоящим изобретением, может представлять собой молекулу прогестерона (из любого источника, включая природный или синтетический) или метаболиты прогестерона (из любого источника, включая природный или синтетический), например, такие как 17-альфа-гидроксипрогестерон, или какой-либо иной прогестин. Можно использовать любую комбинацию этих веществ. В некоторых вариантах осуществления термин "природный прогестерон" включает прогестерон и/или природный метаболит прогестерона. Прогестерон сам по себе предпочтителен, хотя можно использовать и другие прогестины. Если используют синтетический прогестин, то, предпочтительно, синтетический прогестерон выбирают из группы, состоящей из производных прогестерона или тестостерона или производных других молекул и/или соединений с прогестогенной активностью. Термин "производное" относится к химическому соединению, которое получается из исходного соединения или приводит к нему в результате одной или нескольких химических реакций. Используемый в этом документе термин "прогестин" охватывает природный прогестерон, синтетический прогестерон, природные или синтетические производные прогестерона и/или другие прогестогенные соединения, или их комбинации.
Таким образом, к прогестинам относятся (но перечень этим не ограничивается) капроат 17-альфа-гидроксипрогестерона, ацетат медроксипрогестерона, норэтиндрон, ацетат норэтиндрона, энантат норэтиндрона, дезогестрел, левоноргестрел, линестренол, этинодиола диацетат, норгестрел, норгестимат, норэтинодрел, гестоден, дроспиренон, тримегестон, леводезогестрел, гестодин, нестерон, этоногестрел и производные 19-нортестостерона. В предпочтительном варианте осуществления прогестерон включает какое-либо соединение из природных прогестинов, прогестерона или 17-альфа-гидроксипрогестерона. Некоторые прогестины могут доставляться через влагалище, некоторые внутримышечной инъекцией, некоторые введением через рот, а некоторые ректальным введением, хотя можно использовать и другие способы введения, известные в данной области техники. В предпочтительном варианте осуществления прогестерон вводят через систему доставки лекарства к участку действия, которая включает прогестерон, водорастворимый, набухающий в воде поперечно-сшитый полимер поликарбоновой кислоты и, по меньшей мере, один адъювант.
В предпочтительном варианте осуществления прогестерон вводят ежедневно вагинальным способом. Однако введение может быть нечастым, например, один раз в неделю, либо частым, например, 4 раза в день, в зависимости от характеристик прогестина и состава прогестина, включая концентрацию и способы введения. Предпочтительно, прогестерон вводят, начиная примерно с 18ой-22ойнедели и до 37ойнедели беременности, или в течение приблизительно 14-19 недель, в зависимости от внутриутробного возраста плода на момент начала лечения или в день родов. В другом варианте осуществления прогестерон вводят, начиная с 16ойнедели и до 37ойнедели беременности, или в течение приблизительно 21 недели. В еще одних вариантах осуществления прогестерон вводят, начиная со времени положительного теста на наличие беременности и до 37ойнедели беременности, или начиная со 2ой-4ойнедели беременности, в течение приблизительно 33-35 недель.
Прогестерон предпочтительно вводят беременной женщине, начиная уже с начала беременности, у которой длина шейки матки превышает 1,0 см или, более предпочтительно, превышает 1,5 см. Более предпочтительно, прогестерон вводят беременной женщине, начиная уже с начала беременности, у которой длина шейки матки составляет, по меньшей мере, 1,0 см и не более 8,0 см, а еще более предпочтительно, прогестерон вводят беременной женщине, у которой длина шейки матки меньше или равна 3,0 см, или меньше или равна 2,5 см в более предпочтительных вариантах осуществления.
Количество вводимого прогестерона предпочтительно составляет от 45 мг до 800 мг, а более предпочтительно, от 90 мг до 250 мг, в расчете на прогестиновое действие природного прогестерона, вводимого через влагалище, но может быть больше или меньше указанных значений в зависимости от активности прогестина, системы его доставки к участку действия и способа введения. Концентрация прогестерона составляет от 0,01% до 50%, предпочтительно, от 1% до 40%, более предпочтительно от 2,5% до 30%, еще более предпочтительно от 5% до 20%, а еще более предпочтительно от 6% до 15%. В наиболее предпочтительных вариантах осуществления концентрация прогестерона составляет от 7% до 9%.
В соответствии с некоторыми вариантами осуществления количество и концентрация прогестерона должны быть достаточны, чтобы сохраняться в организме больного с целью обеспечения профилактики или лечения, например, в течение 1 часа или более, предпочтительно, более 2 часов, еще более предпочтительно, более 6 часов, еще более предпочтительно, более 12 часов, еще более предпочтительно, более 24 часов и, наиболее предпочтительно, более 36 часов.
В соответствии с некоторыми вариантами осуществления способ введения может включать парентеральное введение, введение инъекцией, через рот, местное, внутривенное, интраперитонеальное, подкожное, чрескожное, интрадермальное, субдермальное введение, внутрисуставным способом, интравентикулярное введение, введение подоболочечным, интравагинальным или внутримышечным путем. Дополнительные составы, которые подходят для других способов введения, включают суппозитории, и в некоторых случаях составы, который подходят для трансбуккального, подъязычного, интраперитонеального, интравагинального, анального или внутричерепного способов введения. В предпочтительных вариантах осуществления способом введения является вагинальный способ введения.
В некоторых вариантах осуществления прогестерон предоставляется в растворе, например, в масле или в другой пригодной среде, известной специалисту в данной области техники. В отдельных вариантах осуществления также доступны другие способы доставки, такие как масляные капсулы и суппозитории. В случае суппозиториев можно использовать любые традиционные связующее вещество и/или среду, например, один или несколько полиалкенгликолей или триглицериды; такие суппозитории могут состоять из смесей, содержащих активный ингредиент, предпочтительно, в количестве 0,5-10%, более предпочтительно, 1-2%. Внутриротовые составы могут включать такие обычно применяемые наполнители, как фармацевтически приемлемые манит, лактоза, крахмал, стеарат магния, сахаринат натрия, целлюлоза, карбонат магния и им подобные соединения или любые их комбинации.
В вариантах осуществления настоящего изобретения прогестерон вводят столько раз в день, сколько это необходимо для эффективного предупреждения и/или лечения преждевременных родов, т.е. задержки родов и продления беременности, предпочтительно, до срока превышающего или равного 37 неделям. В отдельных вариациях данных вариантов осуществления прогестерон дозируют 1-4 раза в день. Специалист в данной области техники должен понимать, что количество введений в день варьируется в зависимости от концентрации и количества доставляемого прогестерона. Например, 90 мг системы доставки прогестерона с концентрацией 8% предпочтительно вводят один раз в день. В других вариантах осуществления 200 мг прогестерона вводят 2-4 раза в день.
В некоторых вариантах осуществления настоящего изобретения прогестерон доставляется вместе с композицией или внутри композиции с фармацевтически приемлемой биоадгезивной средой, которая содержит поперечно-сшитый карбоксилсодержащий полимер. Отдельные вариации этих вариантов осуществления включают набухающий в воде полимер поликарбоновой кислоты, который при введении обеспечивает локально направленные уровни в тканях и эффективность, без накопления лечебного агента в крови на пагубном уровне.
В предпочтительных вариантах настоящего изобретения изобретенные композиции пригодны для вагинального введения. Например, вагинальный способ введения может быть выбран благодаря возможности более лучшего удовлетворения требования пациента по сравнению с внутримышечным дозированием и благодаря улучшенной эффективности доставки лекарственного средства к целевым тканям. Было обнаружено, что биоадгезивные составы изобретения обеспечивают местное вагинальное введение прогестерона на полезном лечебном уровне, избегая уровней, которые вызывают нежелательные побочные эффекты. Вагинальное введение также позволяет избежать проблем пресистемного метаболизма, например, обеспечивает эффект первого прохождения через матку, а прямая доставка в матку способствует снижению концентрации лекарства во всем организме.
В предпочтительных вариантах осуществления прогестерон вводят в биоадгезивном составе прогестерона для вагинального применения, состоящем из геля на основе поликарбоновой кислоты, который содержит прогестерон в концентрации 8% (по массе). В наиболее предпочтительных вариантах осуществления прогестерон доставляют в виде 8% геля прогестерона и плацебо, обычно доступного в виде препарата Prochieve® или Replens® производства корпорации Columbia Laboratories, Inc., NJ. В некоторых вариантах осуществления прогестерон доставляют в предварительно заполненном пластиковом аппликаторе одноразового использования, с помощью которого доставляется 1,125 г доза геля, содержащего 90 мг прогестерона. В вариантах осуществления настоящего изобретения прогестерон доставляется согласно патенту США №5543150 из заявки на патент США №08/122371, которая включается в данный документ во всей своей полноте.
Способы, раскрытые в настоящем изобретении, можно использовать в сочетании с другими способами предупреждения и/или лечения преждевременных родов и/или укороченной шейки матки у беременных женщин, такими как хирургический серкляж, введение комплементарных/дополнительных композиций, например, таких как антибиотики, индометацин и полимерные композиции. Соответственно, настоящее изобретение пригодно для комбинированной терапии.
ПРИМЕРЫ
Настоящее изобретение, кроме того, иллюстрируется следующими примерами, которые даны только с целью иллюстрации и не рассматриваются как ограничивающие объем изобретения или областей применения, в которых оно может быть реализовано. Наряду с тем, что результаты исследования показывают, что прогестерон можно эффективно вводить беременным женщинам с исходной длиной шейки матки 1,0-8,0 см для лечения или предупреждения уменьшения длины шейки матки в период беременности, и таким образом для лечения или предупреждения наступления преждевременных родовых схваток и ранних родов, в отдельных подгруппах следующих примеров наблюдается повышенная эффективность прогестерона.
Пример 1а. Рандомизированное, дважды слепое, плацебо-контролируемое исследование эффектов прогестерона на преждевременные роды
С учетом современного уровня техники проводилось исследование для оценки воздействия прогестерона на преждевременные родовые схватки и ранние роды у женщин с предшествующими случаями преждевременных родов. Исходные данные для исследования представлены на Фиг.1. Участницами исследования являлись 611 поддающихся оценке беременных женщин, 308 из которых были отобраны в проходящую лечение группу, а 302 отобраны в группу плацебо. Схема выбора, распределения и разбивки на две группы показана на блок-схеме Фиг.2. Исследование представляло собой проспективное, рандомизированное, плацебо-контролируемое, дважды слепое, многоцентровое испытание беременных пациенток с высоким риском самопроизвольных преждевременных родов. Проводился скрининг исследуемых участниц, начиная с 16 0/7-22 6/7 недель срока беременности. Пациенток распределяли в случайном порядке на проходящие лечение и плацебо группы, начиная 18 0/7-22 6/7 недель.
Исследователь записывал пациенток, удовлетворяющих критериям исследования, в период между 18 0/7 и 22 6/7 неделями, и они принимали упакованный, нумерованный по порядку вагинальный гель прогестерона или плацебо в соотношении 1:1. Использовали ССА (SAS Institute Inc., Cary, NC, USA) процедуру для размера блока переменных с целью создания графика рандомизации, стратифицированного по центру проведения клинического исследования и критерию включения (до преждевременных родов или укороченной шейки матки). Quintiles, Inc. (Kansas City, MO, USA) создает последовательности рандомизации, которые предоставляются конфиденциально упаковочной фирме. Локализация лечения скрывалась в процессе идентичной упаковки и маркировки, осуществляемой фирмой Aptuit, Inc. (Mount Laurel, NJ, USA). Данные об исследуемых пациентках, исполнителях акушерской помощи, исследователях, координаторах и наблюдателях исследования имели закрытый статус (прогестерон или плацебо) для всех исследуемых пациенток.
После рандомизации начинали лечение больных лекарством локализованным исследуемым препаратом, вводя его ежедневно до 37 недели срока беременности, до преждевременного разрыва околоплодных оболочек или до наступления родов. Пациенток распределяли в соотношении 1:1 на тех, которые получают PROCHIEVE® 8% (90 мг природного геля прогестерона, вводимого через влагалище) или вагинальный гель плацебо. Все женщины сами проводят ежедневную дозировку исследуемого препарата, прописанного им, которым являлся либо PROCHEIVE® (прогестерон), либо плацебо.
Пример 1b. Последующее врачебное наблюдение за рандомизированным, дважды слепым, плацебо-контролируемым исследованием эффектов прогестерона на преждевременные роды
Данные, представленные в данном примере, обеспечивают дополнительную оценку данных, представленных в примере 1а. Целью данного испытания являлось определение того, снижает ли профилактическое введение прогестерона через влагалище риск преждевременных родов у женщин с историей самопроизвольных преждевременных родов.
Это испытание представляло собой рандомизированное, дважды слепое, многонациональное исследование, в котором записывали и рандомизировали 659 беременных женщин с историей самопроизвольных преждевременных родов, исключительно.
В период между 18 0/7 и 22 6/7 неделями беременности пациенткам произвольно предписывали прием один раз в день либо 8% вагинального геля прогестерона или плацебо до родов, 37 недель срока беременности или до наступления преждевременного разрыва околоплодных оболочек. Основным результатом являлись преждевременные роды до срока менее 32 недель беременности. Статистический анализ основан на анализе полной выборки в зависимости от исходно назначенного лечения.
Беременные женщины подходили для испытания, если их возраст составлял от 18 до 45 лет, предполагаемый срок беременности составлял от 16 0/7 до 22 6/7 недель, и если они имели историю самопроизвольных одноплодных преждевременных родов единственного ребенка в период между 20 0/7 и 35 0/7 неделями беременности в непосредственно предшествующих фактах рождения ребенка, подтверженных просмотром медицинских записей о преждевременных родах, удовлетворяющих требованиям.
Также требовалось, чтобы пациентки понимали английский язык или язык, распространенный в данной местности, предоставили добровольно подписанную форму информированного согласия, продемонстрировали понимание цели исследования и были согласны соблюдать указания протокола исследования.
Пациенток исключали из испытания, если у них имелись случаи побочной реакции на прогестерон или любой компонент, присутствующий в лекарственном средстве, если они принимали лечение прогестероном за 4 недели, предшествующих регистрации, или если на момент регистрации они проходили лечение эпилепсии, психического расстройства или хронической гипертонии. Пациенток также исключали из испытания, если у них имелась история острой или застойной сердечной недостаточности, почечной недостаточности или неконтролируемого сахарного диабета, активного расстройства печени, ВИЧ-инфекция с подсчетом CD4 <350 клеток/мм3, требующая принятия составных противовирусных агентов, предлежащая или низкорасположенная плацента, требующая предупредительных мер для влагалища, история или подозрение на злокачественное новообразование в молочной железе или половых путях, история или подозрение на тромбоэмболическую болезнь, или Мюллеровская аномалия. Пациенток, которые во время исследования или ранее были записаны в другое исследование за 1 месяц до проведения скрининга для настоящего исследования, не включали в испытание. Пациенток также ограничивали от участия в испытании, если текущая беременность была осложнена главной аномалией развития плода или известным хромосомным расстройством или если у них была многоплодная беременность. Пациенток с цервикальным серкляжом на месте или пациенток, которым предписано находиться на одном месте во время текущей беременности, исключали от участия в исследовании, а также исключали пациенток с признаками преждевременного разрыва околоплодных оболочек, вагинального кровотечения, амнионита или преждевременных родовых схваток на момент регистрации. Наконец, в испытание не включали пациенток, которые не способны или не расположены к удовлетворению требованиям процедур исследования или у которых были преждевременные роды, отвечающие требованиям, но происходившие без преждевременных родовых схваток.
Исследуемый препарат был упакован и маркирован по схеме рандомизации 1:1, полученной от фирмы Quintiles, Inc (Kansas City, MO, USA). Использовали ССА (SAS Institute Inc., Cary, NC, USA) процедуру для размера блока переменных с целью создания графика рандомизации, стратифицированного по центру проведения клинического исследования. Тридцать три из 53 центров, укомплектованных, по меньшей мере, одним рандомизированным блоком, отвечали за 92% зарегистрированных пациенток. Исследуемый препарат (Prochieve® 8% гель прогестерона) и плацебо (Replens®) предоставлены фирмой Columbia Laboratories, Inc. (Livingston, NJ, USA). Пациенток инструктировали по самостоятельному приему полного аппликатора вагинального геля примерно в одно и то же время один раз в день, предпочтительно, по утрам. Пациентки получали 2-недельный запас локализованного лечения во время рандомизации, после чего каждые две недели они проходили исследовательский осмотр. Все лекарственные источники приносили при каждом посещении во всех центрах исследования, и по возвращенным пустым и неиспользованным упаковкам определяли соблюдение условий лечения исследуемым препаратом. Процентное соблюдение определяли как общее соблюдение условий во время лечения: (общее количество использованных аппликаторов/общее количество дней дозировки)×100. Общее количество дней дозировки определяли как интервал с момента регистрации и либо до дня преждевременного разрыва околоплодных оболочек, до дня преждевременных родов, не сопровождающихся разрывом околоплодных оболочек либо до срока в 37 0/7 недель беременности.
О появлении неблагоприятных результатов узнавали во время каждого 2-недельного исследовательского посещения во всех центрах, задавая пациентке вопросы о наличии каких-либо жалоб или проблем. Пациенткам давали дополнительный 1-недельный запас лекарства, если лечение начинали в случаях, когда они не могли посетить врача в следующий по графику прием. Исследуемым лекарственным препаратом являлся биоадгезивным состав прогестерона для вагинального применения, состоящий из геля на основе поликарбоновой кислоты, который содержал прогестерон в концентрации 8% (по массе). Предварительно заполненный пластиковый аппликатор одноразового использования доставлял 1,125 г дозу геля, содержащего 90 мг прогестерона. Плацебо являлся препарат Replens® - биоадгезивная система доставки, не содержащая прогестерон.
Скрининг пациенток с документированной историей самопроизвольных преждевременных родов проводил исследователь или координатор исследования в период между 16 0/7 и 22 6/7 неделями беременности. Срок беременности рассчитывался по последнему менструальному циклу пациентки и коррелировал с алгоритмом ультразвуковой биометрии. Каждая пациентка проходила, по меньшей мере, один ультразвуковой осмотр перед рандомизацией для подтверждения срока беременности и исключения главных аномалий развития плода, а также проходила чрезвлагалищное сканирование для определения длины шейки матки. Пациентки, удовлетворяющие условиям исследования, регистрировались исследователем в период между 18 0/7 и 22 6/7 неделями с целью получения анонимного исследуемого препарата. После рандомизации пациентка начинала ежедневное лечение и продолжала его до срока беременности в 37 0/7 недель, до появления преждевременного разрыва околоплодных оболочек или до преждевременных родов. Осмотр каждой пациентки проводился через 2-недельные интервалы. На 28 неделе беременности все пациентки проходили другое чрезвлагалищное ультразвуковое сканирование с целью определения длины шейки матки.
Исходные характеристики одинаковы у двух проходящих лечение групп. Прогестерон не снижает частоты преждевременных родов до срока ≤32 неделям. Не наблюдается различий в среднем внутриутробном возрасте плода на момент родов, заболеваемости или смертности младенцев или в других измерениях результатов, относящихся к матери или новорожденному. Нежелательные явления, возникающие во время лечения, одинаковы для двух групп.
На основе этих результатов было установлено, что профилактическое лечение вагинальным гелем прогестерона не снижает эффективно частоту повторных преждевременных родов у женщин группы высокого риска, выбранных по истории самопроизвольных преждевременных родов. Другие способы оценки риска нуждаются в изучении.
Считается, что невозможно провести точное определение количества пациенток, предварительно отобранных во всех 53 центрах исследования, включая пациенток, направленных к врачу в эти центры. При запросе в центры исследования получен подсчет 1500 предварительно выбранных пациенток. Всего 711 женщин определены как формально отобранные (которые дали информированное согласие, но не были рандомизированы), впоследствии 42 из них были исключены. Наиболее распространенными причинами исключения после согласия являлись плановый серкляж, сопутствующие заболевания и недостаточность документации по предыдущим случаям самопроизвольных преждевременных родов при сроке беременности, отвечающим требованиям. Всего 699 пациенток рассмотрены как подходящие для регистрации в исследовании, при этом 659 из них распределяли на две проходящие лечение группы с указанием только материнской истории (Фиг.2). Девять пациенток, зарегистрированные в плановом соисследовании только на укороченную шейку матки, и одна отвечающая требованиям пациентка, с которой был утерян контакт для наблюдения до рандомизации, исключены из анализа. Пациенток, принимавших, по меньшей мере, одну дозу исследуемого препарата и предоставивших дату родов, включили в популяцию, сформированную в соответствии с назначенным лечением (ITT). Пациентки, не предоставившие дату родов, считаются выбывшими из-под наблюдения.
ITT популяция пациенток с предыдущими случаями преждевременных родов включала 309 пациенток в группе прогестерона и 302 пациентки в группе плацебо. После рандомизации были сформированы проходящие лечение группы, которые удачно подобраны по возрасту, этнической принадлежности и индексу массы тела (ИМТ). Количество родов в анамнезе, предыдущих преждевременных родов и самопроизвольных абортов также схоже. Средний (± среднеквадратичное отклонение) срок беременности при рандомизации составлял 19,9 (± 2,1) и 20,1 (± 3,3) недели для групп прогестерона и плацебо соответственно. Что касается предыдущей истории беременности, то у 76,4% пациенток, принимавших прогестерон, и 74,5% пациенток, принимавших плацебо, имелся один предыдущий случай самопроизвольных преждевременных родов, а у 23,6% и 25,5% пациенток в каждой группе имелось два или более предыдущих случая преждевременных родов соответственно.
Частота преждевременных родов при сроке <32 0/7 недель беременности, основной результат по существу не различался; 10,0% (n=31) в группе прогестерона и 11,3% (n=34) в группе плацебо. При анализе основного результата по стране/региону не наблюдались различия между странами или регионами. Средний срок беременности на момент родов составлял 36,6 недель как для группы прогестерона, так и для группы плацебо. Степень соблюдения режима приема исследуемого препарата также является похожей: 96,2% для женщин в группе прогестерона и 96,4% для женщин в группе плацебо.
Другие результаты исследования также не различались между группами прогестерона и плацебо. Частота преждевременных родов составляла 41,7% (n=129) против 40,7% (n=123) соответственно при сроке <37 0/7 недель; 22,7% (n=70) против 26,5% (n=80) соответственно при сроке <35 0/7 недель; и 3,2% (n=10) против 3,0% (n=9) соответственно при сроке <28 0/7 недель. Кривые зависимости выживаемости от времени родов показаны на Фиг.5а. Данные по частоте госпитализации из-за преждевременных родовых схваток (25,6% при приеме прогестерона против 24,8% при приеме плацебо), введению токолитических препаратов и проведению предродовой кортикостероидной терапии схожи у обоих групп. У пациенток, госпитализированных с целью лечения преждевременных родовых схваток, период госпитализации до родов составлял 30 дней при приеме прогестерона и 19,6 дней при приеме плацебо (95% ДИ, -23-2,3). Кроме того, не было различий в частоте преждевременного разрыва околоплодных оболочек (12,0% против 12,6%) или частоте мертворождения/внутриутробной смерти плода (1,6% против 1,3%) в группах прогестерона и плацебо соответственно.
Средняя масса тела при рождении для новорожденных в группах прогестерона и плацебо схожа (2680±710 г против 2661±738 г соответственно), как и длина окружности головы (32,3±3,34 см против 32,5±3,75 см соответственно). Между проходящими лечение и плацебо группами не было различий в течение 1 минуты (средний показатель = 8 для каждой группы) и в течение 5 минут (средний показатель = 9 для каждой группы) по количеству баллов по шкале Апгар или частоте госпитализации в отделение реанимации новорожденных (17,5% против 21,5%). Для групп прогестерона и плацебо также схожи частота проявлений дыхательной недостаточности у недоношенных новорожденных (11,0% против 11,9%), кровоизлияний в желудочки головного мозга 3 или 4 степени (0,3% против 0,3%) и некротического энтероколита (1,0% против 1,7%). Пороки развития, которые возможно приобретались на втором или третьем триместре беременности, наблюдались у 2 новорожденных: по одному случаю неполного вывиха тазобедренного сустава и стеноза легочного ствола в каждой группе. Развивающиеся патологии, относящиеся к первому триместру органогенеза, такие как гипоспадия, добавочные пальцы и тетралогия Фалло, не включались в это исследование. Данные по наблюдению за младенцами возрастом 6, 12 и 24 месяца еще собираются и не доступны на момент сообщения данных результатов.
Пример 2. Рандомизированное исследование эффективности вагинального прогестостерона для предупреждения родов до срока у женщин с укороченной шейкой матки на втором триместре беременности
В исследование дополнительно включили женщин без истории преждевременных родов, имеющих укороченную шейку матки на момент регистрации. Хотя популяция, имеющая только укороченную шейку матки, включала 9 пациенток, результаты указывали на возможный эффект прогестерона, а именно: роды до срока <32 недель беременности происходили у 40% (2/5) пациенток, принимавших плацебо, и у 0% (0/4) пациенток, принимавших прогестерон. Поскольку некоторые участницы с предыдущими случаями преждевременных родов также имели укороченную шейку матки, то исследуемую популяцию преждевременных родов подразделяют на квартили на основе длины шейки матки. Наименьший квартиль (<3,2 см) объединяли с пациентками, имеющими только укороченную шейку матки, и подразделяли по порядку, и анализировали первичные и вторичные результаты для женщин с длиной шейки матки <3,0 см и <2,8 см на момент регистрации. Количество пациенток с уже укороченной длиной шейки матки, доступных для дальнейшего анализа, оказалось недостаточным. Для целей исследования критерий укороченной шейки матки устанавливали на уровне менее 2,8 см. В эту категорию попадало всего 46 участниц, их демографические показатели и характеристики изложены на Фиг.3.
Вообще длина шейки матки <2,8 см идентифицирована у 46 рандомизированных женщин: у 19 из 313 женщин, принимавших прогестерон, и у 27 из 307 женщин, принимавших плацебо. Исходные характеристики у двух групп схожи. Частота преждевременных родов при сроке <32 недель в случае принятия прогестерона существенно ниже, чем в случае плацебо (0% против 29,6%, P=0,014). При принятии прогестерона частота госпитализаций в ОРН меньше (15,8% против 51,9%, P=0,016), а срок пребывания в ОРН короче (1,1 против 16,5 дней, P=0,013). Также наблюдалась тенденция к уменьшению частоты проявления синдрома дыхательной недостаточности у новорожденных (5,3% против 29,6%, P=0,060). Установлено, что вагинальный гель прогестерона снижает частоту очень ранних родов и улучшает неонатальный исход у женщин с укорочением шейки матки на втором триместре беременности.
В исследование включали женщин с задокументированной историей самопроизвольных преждевременных родов (<35 недель) при одноплодной беременности и при наличии в анамнезе недавнего факта рождения ребенка, независимо от длины шейки матки, а также предложена регистрация женщин при исследовании на 18 0/7-22 6/7 неделях беременности, у которых не было в истории преждевременных родов, но у которых наблюдалось укорочение шейки матки на втором триместре (<2,5 см) текущей беременности. Набор пациенток начали в апреле 2004 года, а последняя пациентка родила 8 января 2007 года.
Женщин исключали из исследования, если до проведения осмотра у них имелось состояние или осложнение, связанное с беременностью, которое повышает риск неблагоприятного исхода для матери или плода, существенно повышает риск показанных медицински (несамопроизвольных) преждевременных родов, или имелась вероятность несоблюдения или раннего прерывания исследования. Таким образом, женщин исключали, если у них имелось какое-либо из следующих условий: возраст <18 или >45 лет, многоплодная беременность, история побочной реакции на прогестерон или любой компонент, присутствующий в лекарственном препарате, лечение прогестероном за 4 недели, предшествующих регистрации или текущее лечение эпилепсии, психического расстройства или хронической гипертонии. Пациенток также исключали из испытания, если у них имелся сдучай острой или застойной сердечной недостаточности, почечной недостаточности или неконтролируемого сахарного диабета, активного расстройства печени, ВИЧ-инфекция с подсчетом CD4 <350 клеток/мм3, требующая принятия составных противовирусных агентов, предлежащая или низкорасположенная плацента, требующая предупредительных мер для влагалища, история или подозрение на злокачественное новообразование в молочной железе или половых путях, тромбоэмболическая болезнь или Мюллеровская аномалия. Также не включали пациенток, которые на текущий момент или ранее были зарегистрированы в другом исследовании, проходившем за месяц до рандомизации.
Пациенток также ограничивали от участия в испытании, если текущая беременность осложнена главной аномалией развития плода или известным хромосомным расстройством. Пациенток с цервикальным серкляжем на месте или пациенток, которым предписано находиться на одном месте во время текущей беременности, исключали из исследования, а также исключали пациенток с признаками преждевременного разрыва околоплодных оболочек, вагинального кровотечения, амнионита или преждевременных родовых схваток на момент регистрации.
Женщин с историей самопроизвольных преждевременных родов в предшествующей беременности независимо от длины шейки матки или женщин, у которых не было истории преждевременных родов, но наблюдалось укорочение шейки матки в текущей беременности, осматривал исследователь или координатор исследования в период между 16 0/7 и 22 6/7 неделями беременности. Предыдущую историю самопроизвольных преждевременных родов подтверждали оценкой медицинских записей пациентки до регистрации. Срок беременности рассчитывался по последнему менструальному циклу пациентки и коррелировал с алгоритмом ультразвуковой биометрии. Каждая пациентка проходила, по меньшей мере, один ультразвуковой осмотр перед рандомизацией для подтверждения срока беременности и исключения главных аномалий развития плода, а также чрезвлагалищное сканирование для определения длины шейки матки. Исследователь записывал пациенток, удовлетворяющих критериям исследования, в период между 18 0/7 и 22 6/7 неделями, и они принимали упакованный, нумерованный по порядку вагинальный гель прогестерона или плацебо в соотношении 1:1. Использовали ССА (SAS Institute Inc., Cary, NC, USA) процедуру для размера блока переменных с целью создания графика рандомизации, стратифицированного по центру проведения клинического исследования и критерию включения (до преждевременных родов или укороченной шейки матки). Quintiles, Inc. (Kansas City, MO, USA) создавал последовательности рандомизации, которые предоставлялись конфиденциально упаковочной фирме. Локализация лечения скрывалась в процессе идентичной упаковки и маркировки, осуществляемой фирмой Aptuit, Inc. (Mount Laurel, NJ, USA). Данные об исследуемых пациентках, исполнителях акушерской помощи, исследователях, координаторах и наблюдателях исследования имели закрытый статус (прогестерон или плацебо) для всех исследуемых пациенток.
После рандомизации пациентки начинали ежедневное лечение и продолжали его до срока беременности в 37 0/7 недель, до появления преждевременного разрыва околоплодных оболочек или до родов. Осмотр каждой пациентки проводился через 2-недельные интервалы. На 28 неделе беременности все пациентки проходили другое чрезвлагалищное ультразвуковое сканирование с целью определения длины шейки матки.
До начала исследования проводили исходные измерения длины шейки матки у каждой участницы и собирали их в таблице Фиг.1. Во время исследования проводили измерения длинный шейки матки с помощью ультразвука как в исходный момент, так и через 28 недель после 6-10 недель дозирования. Средняя длина шейки матки в 3,7 см одинакова как в проходящей лечение группе, так и в группе плацебо, а диапазон длин шейки матки для всех участниц находился в пределах от 1,1 до 7,9 см. На 28 неделе беременности проводили повторное измерение шейки матки у каждой участницы, и полученные данные сравнивались с исходными, при этом открылись неожиданные и удивительные результаты. Как показано на Фиг.4, среднее уменьшение длины шейки матки через 28 недель для участниц в группе плацебо составляло 0,61 см, тогда как среднее уменьшение длинный шейки матки на протяжении того же самого периода времени для участниц в проходящей лечение группе (т.е. принимавших прогестерон) составляло лишь 0,44 см. Поскольку р-значение для всего испытания составляло 0,038, то результаты указывают на статистически значимое уменьшение величины укорочения или утончения шейки матки для женщин, принимавших прогестерон, по сравнению с женщинами, принимавшими плацебо.
Результаты исследования отражены с помощью кривых Каплана-Мейера, показанных на Фиг.5b-10, устанавливающих конечную точку преждевременных родов при исследовании. Фиг.5b - это кривая зависимости от времени родов для всех рандомизированных пациенток. С помощью кривых для каждой группы, показанных на Фиг.5b, видно наличие существенного перекрывания, при дальнейшем анализе результатов по длине шейки матки пациентки в исходный момент отчетливо видны различия в исходе между проходящей лечение и плацебо группами. В случае пациенток с исходной длиной шейки матки, меньшей или равной 3,2 см (Фиг.6), 3,0 см (Фиг.8 и 9) и 2,8 см (Фиг.10), у пациенток в проходящей лечение группе отчетливо проявляется вероятность отсутствия родов на протяжении более длительного срока беременности по сравнению с участницами в группе плацебо. Как показано на Фиг.7, не выявлено статистически значимого различия в исходе между проходящей лечение и плацебо группами у пациенток с длиной шейки матки более 3,2 см в исходный момент.
Касательно Фиг.10, на которой показана вероятность отсутствия родов у пациенток с исходной длиной шейки матки менее 2,8 см, в группе участниц с длиной шейки матки менее 2,8 см наблюдается значительное сокращение частоты преждевременных родов.
Как показано на Фиг.10, среди 46 пациенток (19 из которых лечились прогестероном, например, под торговой маркой Prochieve®, а 27 принимали плацебо) частота преждевременных родов в проходящей лечение группе составляет 0% против 29,6% в группе плацебо (P=0,014). С целью данного исследования параметр для преждевременных родов устанавливали на уровне, меньшем или равном 32 неделям. Фиг.11 включает более подробный анализ родов в различные моменты беременности для групп прогестерона и плацебо, а именно при сроке, меньшем или равном 37, 35, 32 и 28 неделям. Исход заметно улучшается для проходящей лечение группы по сравнению с группой плацебо в любой момент времени. А именно при сроке, меньшем или равном 37 неделям или менее 35 недель, лечение позволяет снизить количество преждевременных родов примерно наполовину, а при сроке, меньшем или равном 32 или 28 неделям, в группе лечения не происходили преждевременные роды, тогда как в группе плацебо произошло 8 и 3 преждевременных родов, соответственно.
Результаты исследования также указывают на улучшенный исход для младенцев, рожденных от участниц в группе прогестерона, как показано на Фиг.12. При введении женщинам с длиной шейки матки <2,8 см, терапия прогестероном снижает количество госпитализаций в ОРН (15,8% против 51,9%, P=0,016) и сокращает срок пребывания в ОРН (1,1 против 16,5 дней, Р=0,013). Наблюдается тенденция к сокращению общего срока пребывания новорожденного в больнице (5,8 против 18,2 дней, Р=0,055) и снижению частоты проявлений синдрома дыхательной недостаточности у новорожденных (5,3% против 29,6%, Р=0,060) при лечении прогестероном.
В подгруппе женщин, зарегистрированных с длиной шейки матки <2,8 см, произошло 2 случая внутриутробной/младенческой смертности в группе плацебо ([1] истекший срок при возрасте 11 месяцев, синдром внезапной детской смерти (СВДС); [2] 35 недель беременности, аспирационная пневмония), а в группе вагинального прогестерона таких случаев не было.
На основе результатов данного исследования очевидно, что введение прогестерона беременной женщине эффективно снижает величину укорочения или утончения шейки маток, наиболее заметно у женщин с короткой шейкой матки.
Пример 3. Популяция с исходной длиной шейки матки <2,8 см
Данные для подгруппы участниц с исходной длиной шейки матки, меньшей или равной 2,8 см, представлены ниже в Таблице 1. Результаты показывают, что 8 из 27 участниц, принимавших плацебо, родили раньше срока в 32 недели, тогда как ни одна из 19 участниц, принимавших прогестерон, не родила раньше этого срока. Результаты для двухстороннего р-значения 0,014 и 95% ДИ -0,469, -0,124 указывают на статистически значимое снижение количества родов до срока в 32 недели при введении прогестерона, чем при введении плацебо, в популяции беременных женщин с исходной длиной шейки матки <2,8 см. См. также Фиг.12 и 14а-е, на которых дается сравнение младенческих исходов между курсами лечения пациенток с использованием плацебо и с использованием прогестерона Prochieve®.
Пример 4. Популяция с исходной длиной шейки матки <3,0 см
Данные для подгруппы участниц с исходной длиной шейки матки, меньшей или равной 3,0 см, представлены ниже в Таблице 2. Результаты показывают, что 11 из 58 участниц, принимавших плацебо, родили на 32 неделе или раньше, тогда как только 5 из 58 участниц, принимавших прогестерон, родили на 32 неделе или раньше. Результаты для 95% ДИ и двухстороннего р-значения оказываются значимыми и указывают на эффект снижения количества родов до срока в 32 недели при введении прогестерона, чем при введении плацебо, в популяции беременных женщин с исходной длиной шейки матки <3,0 см. См. также Фиг.13а-е, на которых дается сравнение младенческих исходов между курсами лечения пациенток с использованием плацебо и с использованием прогестерона Prochieve®.
В целом следует понимать, что используемое в данном документе выражение "примерно" относится к соответствующему числу или диапазону чисел. Более того, следует понимать, что все числовые диапазоны включают любые целые числа в пределах диапазона.
Несмотря на то, что в данном документе раскрыты иллюстративные варианты осуществления, надо учитывать, возможность разработки средними специалистами многочисленных модификаций или других вариантов осуществления. Особенности вариантов осуществления, раскрытых в данном документе, могут быть объединены, разделены, заменены и/или переставлены с целью создания других вариантов осуществления. Поэтому подразумевается, что прилагаемая формула изобретения охватывает все такие модификации и варианты осуществления, которые входят в пределы сущности и объема настоящего изобретения.
Реферат
Группа изобретений относится к медицине, а именно к акушерству и гинекологии, и может быть использована для сведения к минимуму укорочения шейки матки у беременной женщины с укороченной шейкой матки примерно от более чем 1,5 см до 3,5 см. Для этого указанной женщине вводят лекарственное средство, включающее прогестерон, выбранный из природного прогестерона, метаболита прогестерона, 17-альфа-гидрокси-прогестерона, ацетата медроксипрогестерона, норэтиндрона, ацетата норэтиндрона, энантата норэтиндрона, дезогестрела, левоноргестрела, линестренола, этинодиола диацетата, норгестрела, норгестимата, норэтинодрела, гестодена, дроспиренона, тримегестона, леводезогестрела, гестодина, нестерона, этоногестрела и производных 19-нортестостерона, который находится в виде вагинального геля, вагинального суппозитория, вагинального крема или в виде твердой вагинальной лекарственной формы. Также предложено лекарственное средство. Группа изобретений обеспечивает лечение или предупреждение самопроизвольных преждевременных родов у беременных женщин, осложнений и смертности среди новорожденных. 3 н. и 20 з.п. ф-лы, 14 ил., 2 табл., 2 пр.
Формула
Документы, цитированные в отчёте о поиске
Новый способ доставки прогестерона и его влияние

Комментарии